ENFERMEDADES TRANSMITIDAS por los ALIMENTOS - Revisión (Parte 7)
"La duda
es uno de los muchos nombres de la inteligencia"
Jorge Luis
Borges
ENFERMEDADES TRANSMITIDAS por los ALIMENTOS - Revisión
(Parte 7)
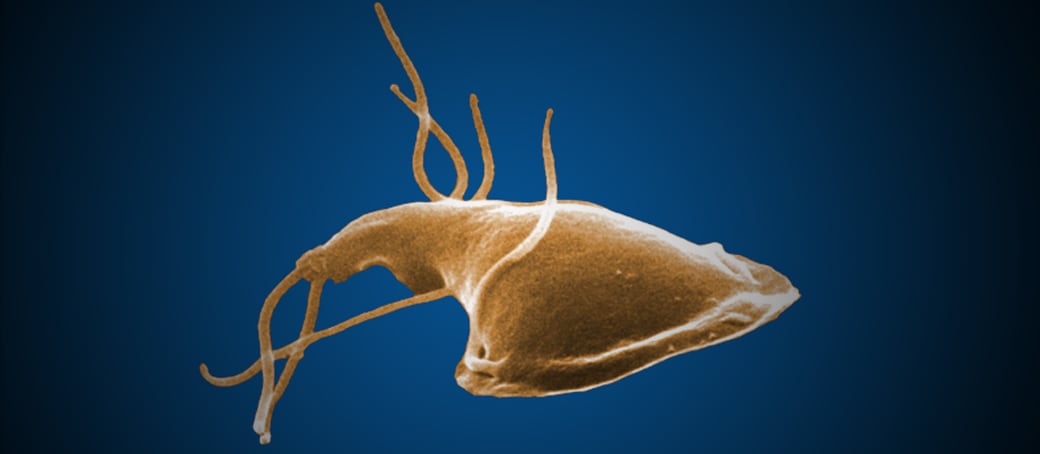

Giardiasis
o Giardosis (CIE-10 a07.1)
Es
una de las parasitosis más ampliamente difundida. El agente es Giardia lamblia
o Giardia intestinalis o Giardia duodenalis, protozoario binucleado flagelado.
Tiene una forma de resistencia (quiste) y una vegetativa (trofozoito). Es
endémica y pueden ocurrir brotes. Es una de las causas más frecuentes de
diarrea del viajero. El reservorio está constituido por el hombre, los animales
domésticos (perro, gato), el ganado (bovino, porcino, ovino, equino) y también
animales salvajes (ratas, nutrias, monos, castores, etc.). Las moscas y las
cucarachas pueden vehiculizar los quistes en sus patas, abdomen y heces. La
forma de transmisión es: Por agua y alimentos contaminados. Directa persona a
persona fecal-oral.

La incidencia de la enfermedad se relaciona inversamente
con el saneamiento ambiental. Es uno de los primeros enteropatógenos en
infectar a los lactantes y la tasa de incidencia es de 10-30 % en niños menores
de 10 años en los países en desarrollo. Los brotes comunitarios transmitidos
por agua han sido los más frecuentes y es llamativo que no hayan sido descritos
más brotes transmitidos por alimentos (ensaladas crudas, carnes frías, etc.).
La infección ocurre con recuentos de quistes mayores de 10. Una persona con
giardiasis puede eliminar 900 millones de quistes/día. La giardiasis se
transmite mediante la ingestión de los quistes, que son infectantes tan pronto
salen en las materias fecales. Su diseminación se hace a través de manos
sucias, aguas y alimentos contaminados y por cualquier otro mecanismo que
permita la contaminación fecal, como sucede en la amebiasis y otras infecciones
entéricas bacterianas y virales. La giardiasis puede presentarse en forma
epidémica por contaminación de acueductos, aun en aquellos con tratamiento de
cloración.
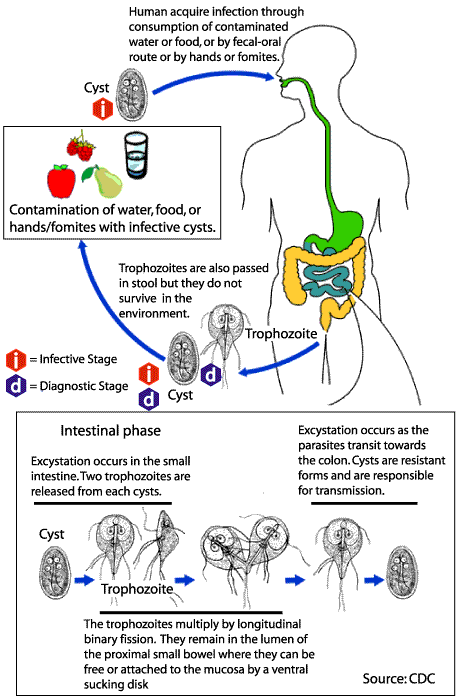
En algunos países, la prevalencia de Giardia es más alta que la de
Entamoeba histolytica. En países tropicales es una parasitosis frecuente,
especialmente en niños. Este aumento se ha observado con mayor intensidad en
los últimos años. Esta parasitosis intestinal ha aumentado su frecuencia en los
últimos años en los países desarrollados, debido al aumento de viajeros a zonas
endémicas y a la contaminación de agua de bebida. Se ha .demostrado positividad
para el parásito en el 7% de los coprológicos en los laboratorios de salud
pública en Estados Unidos. En esos países se han encontrado frecuentes casos en
personas que tienen actividades transitorias en el campo, como cazadores,
grupos que van de paseo, etc. en los que la infección puede ser adquirida de
reservorios animales. El parásito fue descubierto por Leeuwenhoek, inventor del
microscopio, quien lo observó en 1681, en sus propias materias fecales. El
trofozoíto de G. intestinalis tiene forma piriforme y en la parte anterior
posee dos núcleos que se unen entre sí en el centro, dando la apariencia de
anteojos. Mide aproximadamente 15 micras de longitud por 7 de ancho. Posee una
cavidad o ventosa que ocupa la mitad anterior de su cuerpo, la cual utiliza
para fijarse a la mucosa intestinal. Posee en su diámetro longitudinal y en la
parte central, una barra doble o axostilo de cuyo extremo anterior emergen 4
pares de flagelos, uno anterior, dos laterales y otro posterior. El axostilo es
atravesado en el centro por dos estructuras en forma de coma llamadas cuerpos
parabasales. Los dos núcleos poseen nucléolos centrales y están unidos entre sí
por los rizoplastos que terminan en el extremo anterior del axostilo, en dos
órganos puntiformes llamados blefaroplastos.


El
trofozoíto tiene capacidad de traslación con movimiento lento, vibratorio y a
la vez rotatorio, lo cual permite observar la cavidad correspondiente a la
ventosa o disco suctorio. El quiste tiene forma ovalada con doble membrana, de
2 a 4 núcleos y algunas de las estructuras descritas para el trofozoíto, de las
cuales es notorio el axostilo. El tamaño pro- medio es de 10 micras de
longitud. Los trofozoítos se localizan en el intestino delgado, fijados a la
mucosa, principalmente en el duodeno. Allí se multiplican por división binaria
y los que caen a la luz intestinal dan origen a quistes. Estos últimos son
eliminados con las materias fecales y pueden permanecer viables en el suelo
húmedo o en el agua por varios meses. Infectan por vía oral y después de
ingeridos resisten la acción del jugo gástrico y se rompen en el intestino
delgado para dar origen a 4 trofozoítos por cada quiste. Los trofozoítos no son
infectantes cuando entran por vía oral. Cuando son eliminados en las heces
diarreicas mueren en el exterior. La infección es principalmente persona a
persona, pero se ha comprobado que algunos animales como perros, gatos,
castores y rumiantes, pueden ser reservorios de G. intestinalis y por
consiguiente dan origen a infección en humanos, en cuyo caso esta parasitosis
se puede considerar como una zoonosis. Los quistes ingeridos con el agua o los
alimentos por estimulación del jugo gástrico, luego por el pH alcalino y las
proteasas intestinales liberan los trofozoítos. Éstos colonizan la parte
superior del intestino delgado, atraviesan la capa de moco y éstos adhieren a
la mucosa.

El elevado número de trofozoítos provocaría la disrupción del ribete en cepillo y el sistema enzimático lo que resultaría en las alteraciones de absorción y la deficiencia de disacaridasa. Los quistes aparecen en las heces desde los 6-15 días de la infección. Los trofozoítos se localizan en el intestino delgado, fijados a la mucosa, principalmente en el duodeno. Allí se multiplican por división binaria y los que caen a la luz intestinal dan origen a quistes. Estos últimos son eliminados con las materias fecales y pueden permanecer viables en el suelo húmedo o en el agua por varios meses. Infectan por vía oral y después de ingeridos resisten la acción del jugo gástrico y se rompen en el intestino delgado para dar origen a 4 trofozoítos por cada quiste. Los trofozoítos no son infectantes cuando entran por vía oral. Cuando son eliminados en las heces diarreicas mueren en el exterior. La infección es principalmente persona a persona, pero se ha comprobado que algunos animales como perros, gatos, castores y rumiantes, pueden ser reservorios de G. intestinalis y por consiguiente dan origen a infección en humanos, en cuyo caso esta parasitosis se puede considerar como una zoonosis. El principal mecanismo de acción patógena en giardiasis se debe a la acción mecánica de los parásitos sobre la mucosa del intestino delgado, principalmente del duodeno y yeyuno. Esta acción se hace por fijación de los trofozoítos por medio de la ventosa y da origen a inflamación catarral.
La patología principal se encuentra en infecciones masivas, en cuyo caso la barrera mecánica creada por los parásitos y la inflamación intestinal, pueden llegara producir un síndrome de malabsorción. En estos casos las vellosidades intestinales se encuentran atrofiadas, hay inflamación de la lámina propia y alteraciones morfológicas de las células epiteliales. Algunos casos de giardiosis graves se han asociado con la presencia de hiperplasia nodular linfoide en intestino delgado y grueso. No se acepta que haya invasión a vías biliares y por consiguiente no es correcto atribuirle patología hepatobiliar a esta parasitosis. Se han encontrado anticuerpos séricos en infecciones sintomáticas y se ha sugerido que puede haber alguna resistencia a la infección, debido a mecanismos inmunológicos.
La importancia de la inmunidad en giardiosis puede ser sustentada por varios hallazgos:

El elevado número de trofozoítos provocaría la disrupción del ribete en cepillo y el sistema enzimático lo que resultaría en las alteraciones de absorción y la deficiencia de disacaridasa. Los quistes aparecen en las heces desde los 6-15 días de la infección. Los trofozoítos se localizan en el intestino delgado, fijados a la mucosa, principalmente en el duodeno. Allí se multiplican por división binaria y los que caen a la luz intestinal dan origen a quistes. Estos últimos son eliminados con las materias fecales y pueden permanecer viables en el suelo húmedo o en el agua por varios meses. Infectan por vía oral y después de ingeridos resisten la acción del jugo gástrico y se rompen en el intestino delgado para dar origen a 4 trofozoítos por cada quiste. Los trofozoítos no son infectantes cuando entran por vía oral. Cuando son eliminados en las heces diarreicas mueren en el exterior. La infección es principalmente persona a persona, pero se ha comprobado que algunos animales como perros, gatos, castores y rumiantes, pueden ser reservorios de G. intestinalis y por consiguiente dan origen a infección en humanos, en cuyo caso esta parasitosis se puede considerar como una zoonosis. El principal mecanismo de acción patógena en giardiasis se debe a la acción mecánica de los parásitos sobre la mucosa del intestino delgado, principalmente del duodeno y yeyuno. Esta acción se hace por fijación de los trofozoítos por medio de la ventosa y da origen a inflamación catarral.

La patología principal se encuentra en infecciones masivas, en cuyo caso la barrera mecánica creada por los parásitos y la inflamación intestinal, pueden llegara producir un síndrome de malabsorción. En estos casos las vellosidades intestinales se encuentran atrofiadas, hay inflamación de la lámina propia y alteraciones morfológicas de las células epiteliales. Algunos casos de giardiosis graves se han asociado con la presencia de hiperplasia nodular linfoide en intestino delgado y grueso. No se acepta que haya invasión a vías biliares y por consiguiente no es correcto atribuirle patología hepatobiliar a esta parasitosis. Se han encontrado anticuerpos séricos en infecciones sintomáticas y se ha sugerido que puede haber alguna resistencia a la infección, debido a mecanismos inmunológicos.
La importancia de la inmunidad en giardiosis puede ser sustentada por varios hallazgos:
a).
La prevalencia es menor en adultos que en niños de zonas endémicas y también
mayor en visitantes a estas zonas cuando se comparan con los nativos de la
región,
b).
Hay una prevalencia mayor en personas inmunocomprometidas, especialmente en
hipogammaglobulinemia,
c).
Modelos animales se infectan más fácilmente y sufren de giardiosis crónica,
cuando son atímicos o cuando se tratan con drogas inmunosupresoras y
d).
Se pueden detectar anticuerpos séricos en pacientes con giardiosis.
La duración de la infección en los asintomáticos puede ser hasta de 6 meses. La infección aguda cursa con diarrea aguda líquida o semilíquida con moco, fétida, hipocólica y a veces de aspecto graso. Puede acompañarse de náuseas, dolor abdominal epigástrico o postprandial, distensión, flatulencia, hiporexia, eructos, pérdida de peso. Los vómitos, la fiebre y el tenesmo tienen una frecuencia menor del 15 %. Los hallazgos clínicos característicos son la diarrea prolongada y la pérdida de peso en el 50 % de los afectados. Puede ceder espontáneamente en 4 días-6 semanas o mantenerse por meses o años. En los menores de 5 años los síntomas son más importantes. En los niños no es una enfermedad autolimitada, tiende a la cronicidad. La infección crónica evoluciona con malestar, lasitud, dolor abdominal difuso, malestar relacionado con la ingesta, y a veces, cefalea. Alternan períodos de diarrea con otros de constipación o hábitos normales. El sindrome de malabsorción (proteínas, lactosa, vitaminas A y B) es una complicación. En todas las edades se pueden encontrar casos asintomáficos. La sintomatología presenta grados variables de acuerdo a la intensidad de la infección y a la deficiencia inmunológica. Los mecanismos patogénicos, además de la actividad mecánica, se deben a otros factores como: secreción de sustancias citopáticas, inhibición de actividad enzimática de las disacaridasas (lactasa, sucrasa y maltasa) y de tripsina y lipasa, desconjugación de las sales biliares, incremento de la flora bacteriana y trastornos en el transporte de cloro y sodio. Las formas leves se caracterizan por dolor epigástrico de poca intensidad y alteración en el ritmo de la defecación. Las formas moderadas se manifiestan por un cuadro de duodenitis, con dolor frecuente en región epigástrica, a veces náuseas, flatulencia y diarrea. La giardiosis severa presenta, además de la duodenitis, esteatorrea o lientéria con heces abundantes, pastosas o líquidas de muy mal olor, lo que se asocia con flatulencia.
En casos crónicos con malabsorción, los niños presentan retardo del crecimiento y pérdida de peso. La diarrea crónica contribuye a la deficiencia proteica. Los síntomas intestinales pueden estar asociados a sintomatología general inespecífica, como anorexia, astenia, cefalea, náuseas y vómito. El diagnóstico clínico diferencial debe hacerse con otras causas de duodenitis o diarrea y con las enfermedades que producen malabsorción, como enfermedad celiaca y sprue tropical. El diagnóstico etiológico sólo puede hacerse por identificación del parásito. El método más utilizado es el examen coprológico, que en la mayoría de los casos revela los quistes; en algunos casos de diarrea se observan trofozoítos, los cuales se ven en solución salina con movimientos vibratorios y giratorios, que permiten observar la muesca correspondiente a la ventosa. En las infecciones leves se deben hacer coprológicos seriados y examen por concentración para confirmar la presencia de los parásitos, pues un solo examen tiene poca sensibilidad. El estudio microscópico del líquido duodenal obtenido por sondaje, puede demostrar los trofozoítos. Este procedimiento no se justifica establecerlo de rutina como reemplazo del examen coprológico, sino que tiene utilidad en casos de difícil diagnóstico o cuando se obtiene líquido duodenal para oíros fines. En infecciones leves el líquido duodenal puede ser positivo y el coprológico negativo. La cápsula de Beal o de la cuerda de nylon (Entero-Test®), es de utilidad en el diagnóstico, la biopsia intestinal muestra los cambios en las vellosidades y ocasionalmente permite ver los parásitos. Este procedimiento no debe ser de rutina y sólo se usa en casos especiales.
El estudio radiológico no es de utilidad en la giardiosis, aunque se pueden producir cambios no específicos de la morfología duodenal. Los cultivos para Giardia son difíciles de realizar y por lo tanto no se utilizan como métodos de diagnóstico. La identificación de anticuerpos circulantes no es útil como método diagnóstico. Se han descrito métodos inmunológicos para detectar antígenos del parásito en materias fecales, con sensibilidad y especificidad de 98 y 100%. Este procedimiento, que se puede realizar con estuches comerciales de ELISA, es más eficiente que el examen coprológico, pero de mayor costo. Los derivados 5-nitroimidazólicos son los de elección en giardiosis. La tolerancia es buena, aunque en aproximadamente la cuarta parte de los casos produce síntomas leves, principalmente sabor metálico y molestias digestivas. El tinidazol a la dosis de 2 g para adultos y 60 mg/ kg para niños, en dosis única, presenta eficacia similar al secnidazol. Estos dos medicamentos tienen la ventaja de encontrarse, además de tabletas, en suspensión para niños. El ornidazol se presenta únicamente en tabletas y se recomienda la dosis única de 1.5 g para adultos y niños con más de 35 kg de peso. El metronidazol siempre se ha recomendado en tratamiento de varios días y en giardiosis la dosis es de 500 mg/día subdividido en 3 subdosis al día para adultos y 25 mg/ kg/día para niños, por 5 días. Se presenta en tabletas y solución en jarabe para niños. El albendazol, descrito ampliamente como antihelmíntico, es efectivo en giardiosis a la dosis de 400 mg/día por 5 días.
La
furazolidona, usada en diarreas bacterianas, se emplea también en esta
parasitosis a la dosis de 5 mg/kg/día en niños, dividida en 4 tomas diarias por
7 días. Puede producir intolerancia digestiva y síntomas generales, así como
reacción disulfiram con alcohol. Esta droga presenta desventajas cuando se
compara con las anteriores. La quinacrina (mepacrina o atebrina) es la droga
recomendada en Estados Unidos y en otros países donde no se han comercializado
los nitroimidazoles. La dosis es 100 mg 3 veces al día en adultos y 2 mg/kg, 3
veces al día en niños por 5 ó 7 días. Puede producir efectos colaterales y
toxicidad. Investigaciones recientes han revelado que cepas de Giardia aisladas
de pacientes que no se han curado con metronidazol, son resistentes in vitro a
esta droga. Estos hallazgos y la publicación de algunos casos que no se han
curado con los nitroimidazoles son una voz de alerta sobre la posible
resistencia de los protozoos a estos medicamentos.
Toxoplasmosis
(cie-10-b 58)
Es
una toxiinfección ampliamente diseminada en numerosas especies animales y el
hombre. El agente causal fue identificado en 1908 pero la importancia de la
infección crónica y la prevalencia se reconocieron en los '50. Toxoplasma
gondii es un protozoario coccidio (clase Sporozoea subclase Coccidia, familia
Sarcocystidae, Subfamilia Toxoplasmatinae, género Toxoplasma, especie gondii)
parásito intracelular obligado. Presenta tres genotipos: el II es el que afecta
al hombre y el III es más frecuente en los animales. Tiene tres formas:
taquizoíto o endozoíto (forma proliferativa por endodiogenia en la fase aguda
de la enfermedad), quiste hístico con una membrana formada por el parásito y
que contiene alrededor de 3.000 bradizoítos (reproducción lenta también por
endodiogenia), ooquiste (resultado de la reproducción sexuada en el intestino
de los felinos). Es una zoonosis de distribución universal. Los huéspedes
definitivos o completos del parásito son los felinos (gato, gato montés, puma,
lince, etc.) y los huéspedes intermediarios o incompletos, el hombre y las
aves. El principal reservorio es el gato que se contagia por el consumo de
otros animales infectados (roedores, aves). En el intestino de los felinos se
cumple el ciclo sexual del parásito y eliminan diariamente millones de
ooquistes hasta tres semanas después de la infección. El 25-45% de los gatos
son seroreactivos y el 1 % excreta ooquistes.

Las encuestas seroepidemiológicas revelan que alrededor del 50 % de los adultos han adquirido la infección. La mayoría de las infecciones se adquieren por el consumo de tejidos de mamíferos (porcino, ovino, caprino, bovino, etc.) crudos o insuficientemente cocidos que contienen bradizoítos (quistes tisulares) o por el agua y los alimentos contaminados con ooquistes eliminados en las heces de los gatos parasitados y, raramente, por la leche de cabras y de vacas infectadas que pueden contener taquizoítos. Los vectores mecánicos coprófagos (moscas, cucarachas) pueden contaminar los alimentos. La destrucción de la membrana quística por digestión libera los trofozoítos que penetran en las células del sistema reticuloendotelial. Se multiplican activamente en el interior de la célula y la ocupan dando un pseudoquiste que se rompe y libera los parásitos que invaden otras células del mismo tejido o se diseminan por vía linfohemática. En esta última eventualidad, se producen adenitis regional y la parasitemia puede durar horas o días. La respuesta immune provoca la destrucción de los trofozoítos libres y la multiplicación intracelular se enlentece. La inmunidad específica está mediada por anticuerpos y linfocitos T. Los anticuerpos Ig M aparecen a partir de la primera semana de infección y los Ig G desde la segunda semana. Otras vías de transmisión son: vertical (madre-hijo), transfusional y por transplante de órganos. Toxoplasma gondii, fue descubierto en 1908 por Nicolle y Manceaux, en Túnez, en el roedor africano Ctenodactylus gundi; simultáneamente Splendore en Brasil lo encontró en conejos. Durante aproximadamente 30 años, el parásito fue poco conocido y no se le dio importancia desde el punto de vista humano. Janku en 1923, en Praga, descubrió la coriorretinitis toxoplasmósica y se informó el primer caso en una niña recién nacida.

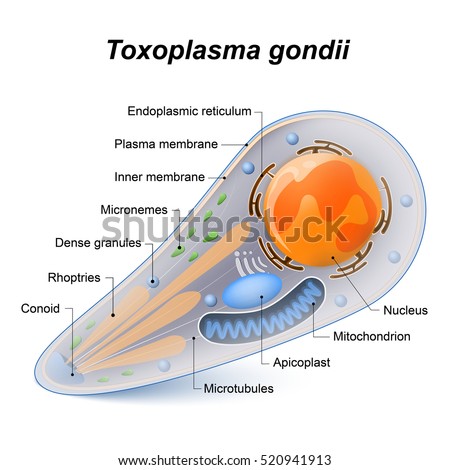
Posteriormente Wolff y colaboradores en 1939 demostraron que el parásito causaba meningoencefalitis congénita. Un paso muy importante para el diagnóstico de la infección se dio en 1948, cuando Sabin y Feldman establecieron una reacción serológica. Un año después Frenkel descubrió una prueba de hipersensibilidad, útil tanto para el diagnóstico de las formas crónicas como para los estudios epidemiológicos. En 1970, Frenkel en Estados Unidos y Hutchison, en Inglaterra, lograron establecer su verdadera forma de transmisión en la naturaleza, al encontrar que T. gondii era un parásito del intestino de los gatos y las formas infectantes salían en las materias fecales de estos animales. Su nombre se deriva de la palabra griega "toxon", que significa arco, por su morfología curva o de medialuna. En la infección aguda se encuentra la forma proliferativa o taquizoíto, término que se refiere a los parásitos extraepiteliales que se multiplican rápidamente. Su tamaño es de 4 a 6 micras de longitud, por 2 a 3 de ancho. Cuando se hacen coloraciones con Wright o Giemsa, además de observar su forma arqueada, con un extremo más delgado, se encuentra que su citoplasma se tiñe de azul pálido y su núcleo paracentral, de color rojizo. Al microscopio electrónico se observa la morfología característica en medialuna. En las infecciones crónicas los quistes son las formas predominantes. Estos aparecen en el ciclo de vida del parásito, inducidos por el estado inmunitario del huésped.

Los quistes poseen una membrana propia y miden entre 20 y 200 micras, de forma generalmente redondeada, algunas veces alargada. En su interior se encuentran cientos de parásitos conocidos como bradizoítos, término que señala los elementos extraepiteliales que se forman por multiplicación lenta. El ciclo de T. gondii corresponde al de las Coccidias, las cuales presentan un ciclo entero-epitelial, en donde aparecen formas sexuadas y asexuadas. El gato y algunos felinos son los huéspedes definitivos de T. gondii. El taquizoíto mide 6 micras de longitud por 2 de ancho. Su forma es alargada y un poco arqueada, con una membrana externa compuesta por laminina unida a proteínas y otra membrana interna, ambas interrumpidas en uno de sus lados por el microporo. El núcleo se tiñe con facilidad con colorantes comunes. Al microscopio electrónico se observan varias estructuras semejantes a las mencionadas para los merozoítos de Plasmodimn, ya que ambos parásitos tienen las características del filum Apicomplexa. En el citoplasma se les visualiza el citoesqueleto con los microtúbulos y en la paite anterior se localizan las roptrias y los anillos polares. Tienen, además, los micronemas, mitocondrias, aparato de Golgi y varios gránulos. En el intestino tiene reproducción sexuada y luego se desarrollan los ooquistes que salen con las materias fecales. Estos miden de 10 a 12 micras y son casi esféricos. En el medio ambiente los ooquistes maduran en 1 a 2 días y en su interior se forman 2 esporoquistes, cada uno de los cuales contiene 4 esporozoitos. En el gato y otros felinos, además del ciclo enteroepitelial, también pueden coexistir invasiones extraintestinales, pues los taquizoítos por vía linfática o sanguínea se diseminan a todos los órganos en donde se forman quistes. El hombre y los animales se infectan mediante la ingestión de los ooquistes procedentes de las materias fecales de gato o de las formas quísticas presentes en tejidos de otros animales, en los cuales ocurren invasiones extraintestinales haciendo un ciclo incompleto, como huéspedes intermediarios. En estos casos existe inicialmente una infección aguda con reproducción intracelular de los taquizoítos.

Cuando el huésped desarrolla inmunidad la infección se hace crónica y se forman los quistes con los bradizoítos. Los felinos se infectan al ingerir ooquistes y después de 20 a 24 días aparecen nuevas formas infectantes del parásito que salen en materias fecales. Si el animal ingiere tejidos con bradizoítos enquistados, como ocurre al comer un ratón infectado, el período prepatente se reduce 3 ó 4 días. La severidad del síndrome clínico es determinada por el grado de necrosis celular y de la reacción inflamatoria. El daño producido por el parásito en la fase aguda depende del número de taquizoítos que proliferan en las células. En la fase crónica ocurre una reacción de hipersensibilidad al romperse los quistes con salida de antígenos que reaccionan localmente. El parásito penetra la pared intestinal y siguiendo la vía linfática o hemática se disemina a una gran variedad de tejidos. Los taquizoítos se reproducen intracelularmente y pasan de célula a célula causándole la muerte, esta proliferación constituye la forma activa de la toxoplasmosis. La diseminación a los diferentes órganos se hace a partir del sitio de la infección, pasando a la circulación directamente o llevados por macrófagos, linfocitos o granulocitos. En infecciones accidentales de laboratorio, se ha observado que después de la lesión aparece linfoadenitis regional con posterior diseminación hematógena. Después de 1 a 2 semanas, cuando se desarrolla la inmunidad, la proliferación del parásito disminuye y comienzan a aparecer bradizoítos enquistados en los tejidos. Los parásitos intracelulares forman su propia pared, dando origen a los quistes, que cuando están íntegros, no tienen reacción inflamatoria alrededor. En los tejidos, estos quistes son semejantes a los de otros protozoos.

Los ganglios están aumentados de tamaño, hay hiperplasia de las células reticulares, semejantes a un granuloma, a veces con células epitelioides, principalmente en los folículos germinativos. Raras veces se encuentra el parásito en los cortes histológicos y para su hallazgo es necesario hacer una intensa búsqueda. Cuando hay diseminación a los pulmones, los macrófagos alveolares y otras células pueden estar parasitadas. Aparecen focos de necrosis, pero no se forman abscesos o cavidades. En el hígado se ha descrito hepatitis toxoplasmósica. En el sistema nervioso central, T. gondii produce encefalitis, más frecuente en pacientes inmunosuprimidos. Hay invasión de taquizoítos a las células nerviosas, más adelante hay reacción inflamatoria en los nódulos gliales, muerte de las células produciendo zonas de infarto, calcificaciones y generalmente abundantes quistes, con poca o ninguna reacción inflamatoria alrededor, cuando no se han roto. Los ojos constituyen una localización importante y frecuente del parásito. Se produce retinocoroiditis o uveítis anterior granulomatosa, intensa inflamación de la retina, presencia de quistes y cicatrizaciones. La retina y la coroides muestran varios grados de necrosis y dentro de las células retinianas se observan los parásitos, en su mayoría en forma quística. Cuando existe necrosis retiniana se observan gránulos dispersos derivados del pigmento epitelial, infiltración linfocitaria perivascular, edema, gliosis y degeneración de la membrana. Si hay ruptura del quiste, el infiltrado leucocitario es abundante.
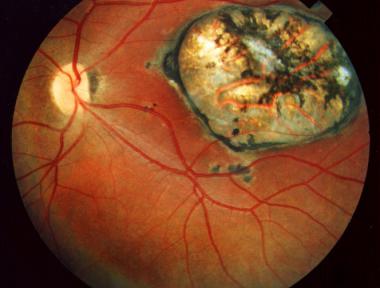
La necrosis celular por los taquizoítos da una menor inflamación que la ruptura de quistes, los cuales liberan sustancias antigénicas que desencadenan hipersensibilidad, con extensas áreas inflamatorias. En el embarazo, cuando existe diseminación hematógena, se puede infectar la placenta, en donde se forman acúmulos de taquizoítos y quistes en corion, decidua y cordón umbilical. En algunos casos pueden ocurrir abortos o mortinatos. En el feto existe invasión de taquizoítos a las vísceras, incluyendo el sistema nervioso central. La necrosis tisular ocurre por infarto, al existir un daño vascular. Las lesiones ocurridas alrededor del acueducto de Silvio y de los ventrículos llegan a causar alteraciones en la circulación del líquido, con obstrucción, aumento de la presión intracraneana, daño de los tejidos por la compresión e hidrocefalia. Microscópicamente se comprueba la necrosis y la infiltración inflamatoria de polimorfonucleares, linfocitos, proliferación glial y depósitos de calcio alrededor de los capilares o de neuronas. El parásito persiste dentro de los quistes; si éstos se rompen aparece una intensa reacción inflamatoria a su alrededor. El período de incubación es de 5-23 días. La mayoría de las infecciones son asintomáticas. Se estima que hasta el 20 % de las personas inmunocompetentes tienen manifestaciones clínicas. Puede cursar como un sindrome mononucleósico autolimitado: formas ganglionar (adenomegalias de la cadena cervical) y exantemo-ganglionar (adenomegalias y exantema, habitualmente eritemato-máculo-papular) con síntomas generales como febrícula/fiebre, odinofagia, astenia y hepatomegalia. La infección aguda excepcionalmente presenta otras manifestaciones como hepatitis, neumonitis, miocarditis, encefalitis, coriorretinitis.

En los huéspedes inmunodeficientes la infección es grave y afecta el sistema nervioso central y el miocardio. La mayoría de las infecciones transcurren en forma asintomática o con ligera sintomatología no específica. Son frecuentes los hallazgos ocasionales de anticuerpos circulantes, sin que previamente hubieran existido síntomas de la infección inicial. Las infecciones crónicas son más frecuentes que las agudas. Las principales formas clínicas de la enfermedad son: La forma aguda generalizada o febril exantemática es rara y con frecuencia no se diagnostica. Después de un período de incubación de unos 5 a 18 días, aparece bruscamente un síndrome febril de tipo séptico, con fiebre alta, escalofríos, sudoración, cefalea, astenia y anorexia, rara vez exantema. Es frecuente, además, el dolor faríngeo, tos y expectoración. En los casos severos se presentan trastornos gastrointestinales, como dolor abdominal, náuseas, vómito, diarrea o constipación. Existe compromiso de los ganglios mesentéricos, los cuales aumentan de tamaño. Si la vía de entrada por inoculación accidental es la mano, aparece linfoadenitis epitroclear y axilar y al tercer día erupción cutánea maculopapular generalizada, no pruriginosa, sin compromiso de palmas y plantas. Con frecuencia se presentan mialgias y artralgias. En los casos severos la enfermedad se puede manifestar clínicamente como una encefalitis, hepatitis o miocarditis. Es la forma clínica más común de la toxoplasmosis adquirida y se presenta principalmente en niños y adultos jóvenes. Puede transcurrir inicialmente en forma asintomática o con ligeros síntomas. El período de incubación varía entre 2 semanas y 2 meses. El cuadro clínico más frecuente es un síndrome febril con las características descritas en la forma aguda, en el cual predominan las poliadenopatías. Los ganglios linfáticos más fácilmente reconocibles son los cervicales, suboccipitales, de la cadena espinal y con menor frecuencia en otros sitios.

Los ganglios están aumentados de tamaño, de consistencia dura y dolorosa. A veces está asociada a faringitis de tipo granulomatoso. En general, la evolución es benigna, pero después de varias semanas o meses, desaparece el cuadro característico pero persiste por mucho tiempo la astenia y las adenopatías. Excepcionalmente existen complicaciones graves. Durante la enfermedad se presenta anemia moderada y leucopenia con linfomonocitosis, que tarda varios meses en desaparecer. La toxoplasmosis ganglionar puede confundirse con mononucleosis infecciosa, por este motivo se le llama también forma pseudomononucleósica. Las pruebas serológicas hacen el diagnóstico diferencial entre las dos entidades. Existen también formas más benignas en las que prima el cuadro ganglionar, pero con fiebre baja o sin ella. Generalmente esta forma es transitoria y en muchos casos pasa inadvertida para el paciente. La toxoplasmosis ocular aparece a cualquier edad y se considera que puede ser debida a una infección prenatal, con recidivas posteriores. La localización ocular de la toxoplasmosis adquirida después del nacimiento es rara. La complicación a nivel ocular puede aparecer tanto por infecciones agudas como crónicas. La lesión ocular se caracteriza por inflamación granulomatosa del tracto uveal, la cual comienza por la retina y luego compromete la coroides. Esta inflamación dura semanas o meses. La retinocoroiditis por lo general es unilateral, de preferencia en la región macular. La lesión es casi siempre redondeada con bordes pigmentados y la parte central blanquecina. En casos severos se puede presentar desprendimiento de retina y vitreo hemorrágico. Cuando la madre se infecta por primera vez durante el embarazo, los parásitos invaden las células y se presenta parasitemia por donde se hace invasión a todos los órganos, incluyendo la placenta y por lo tanto existe el riesgo de transmisión congénita en el 65% de los fetos cuyas madres tuvieron la infección en el último trimestre.
Esta cifra baja a 25% y 17%, cuando la infección fue adquirida en el segundo y primer trimestres. La infección en la madre es generalmente benigna o transcurre asintomática. Si la infección fue adquirida antes de la gestación, el niño no desarrolla infección congénita. También se acepta que una madre que dio a luz un niño con toxoplasmosis, no vuelve a tener otro con la enfermedad. Se han descrito casos de abortos o mortinatos en infecciones recientes, pero no hay evidencia definitiva de abortos a repetición, asociados a la toxoplasmosis. La infección congénita ocurre casi exclusivamente cuando la mujer embarazada adquiere la infección siendo seronegativa. De los recién nacidos infectados, 70% son asintomáticos. 20% tienen una forma aguda generalizada o secuelas neurológicas y el 10% presentan compromiso ocular solamente. Los síntomas que aparecen en el recién nacido dependen del momento de la infección del feto. Existen 3 etapas: infección generalizada, encefalitis aguda y secuelas irreversibles. El diagnóstico serológico es por la Prueba de Sabin Feldman o Dye test (detecta Ig G, se positiviza a partir de la segunda semana); inmunofluorescencia indirecta (Ig M reactiva a partir del 5o día, Ig G); ELISA para Ig M, Ig G, Ig A e Ig E; aglutinación por inmunoabsorción o técnica de inmunocaptura (ISAGA) detecta anticuerpos Ig M, Ig A; hemaglutinación indirecta ( para control y encuestas de prevalencia): hemaglutinación directa (no se usa como método único); fijación de complemento (escasa utilidad). Los anticuerpos Ig M se mantienen detectables alrededor de un año. La toxoplasmosis es una enfermedad de difícil diagnóstico parasitológico, pues no es fácil demostrar el agente etiológico y establecer la relación entre infección y enfermedad.
.jpg)
Clínicamente se debe diferenciar de varias entidades, de acuerdo a la localización de las lesiones predominantes. En la toxoplasmosis aguda se requiere hacer un diagnóstico diferencial con cualquier síndrome febril con o sin exantema, especialmente con aquellos que presentan adenopatías, como mononucleosis infecciosa, por tener cuadros clínicos que se confunden. También se pueden comportar como una fiebre tifoidea o una brucelosis. La forma ganglionar semeja con frecuencia linfomas incipientes. En los casos severos que presentan encefalitis, hepatitis, neumonitis o miocarditis, se deben descartar otras etiologías que tengan estos mismos cuadros clínicos. Cuando existe compromiso ocular, es necesario considerar todas las causas de uveítis endógena, en especial tuberculosis, histoplasmosis, sífilis y citomegalovirus. La toxoplasmosis congénita presenta una amplia gama de manifestaciones clínicas, según la intensidad de la infección, el momento de su aparición y las secuelas. En el recién nacido se deben descartar enfermedades como sífilis, sepsis, eritroblastosis fetal, infecciones por virus de inclusión citomegálica y otras entidades. En todo niño con encefalitis es necesario pensar en toxoplasmosis. El laboratorio es básico para definir la etiología de la enfermedad. Tratamiento: Está indicado sólo en la infección aguda en la gestante, el inmunocomprometido y en la complicada.

De elección, pirimetamina+sulfadiazina; alternativa, clindamicina+espiromicina. Las dosis son: pirimetamina 1 mg/kg/día por 3 días y la de mantenimiento 1 mg/kg/día, sulfadiazina 75-100 mg/kg/día en dos dosis; espiramicina 100 mg/kg/día en dos dosis. Cuando se utiliza pirimetamina se debe agregar ácido folínico 5-10 mg tres días/semana.
Las encuestas seroepidemiológicas revelan que alrededor del 50 % de los adultos han adquirido la infección. La mayoría de las infecciones se adquieren por el consumo de tejidos de mamíferos (porcino, ovino, caprino, bovino, etc.) crudos o insuficientemente cocidos que contienen bradizoítos (quistes tisulares) o por el agua y los alimentos contaminados con ooquistes eliminados en las heces de los gatos parasitados y, raramente, por la leche de cabras y de vacas infectadas que pueden contener taquizoítos. Los vectores mecánicos coprófagos (moscas, cucarachas) pueden contaminar los alimentos. La destrucción de la membrana quística por digestión libera los trofozoítos que penetran en las células del sistema reticuloendotelial. Se multiplican activamente en el interior de la célula y la ocupan dando un pseudoquiste que se rompe y libera los parásitos que invaden otras células del mismo tejido o se diseminan por vía linfohemática. En esta última eventualidad, se producen adenitis regional y la parasitemia puede durar horas o días. La respuesta immune provoca la destrucción de los trofozoítos libres y la multiplicación intracelular se enlentece. La inmunidad específica está mediada por anticuerpos y linfocitos T. Los anticuerpos Ig M aparecen a partir de la primera semana de infección y los Ig G desde la segunda semana. Otras vías de transmisión son: vertical (madre-hijo), transfusional y por transplante de órganos. Toxoplasma gondii, fue descubierto en 1908 por Nicolle y Manceaux, en Túnez, en el roedor africano Ctenodactylus gundi; simultáneamente Splendore en Brasil lo encontró en conejos. Durante aproximadamente 30 años, el parásito fue poco conocido y no se le dio importancia desde el punto de vista humano. Janku en 1923, en Praga, descubrió la coriorretinitis toxoplasmósica y se informó el primer caso en una niña recién nacida.
Posteriormente Wolff y colaboradores en 1939 demostraron que el parásito causaba meningoencefalitis congénita. Un paso muy importante para el diagnóstico de la infección se dio en 1948, cuando Sabin y Feldman establecieron una reacción serológica. Un año después Frenkel descubrió una prueba de hipersensibilidad, útil tanto para el diagnóstico de las formas crónicas como para los estudios epidemiológicos. En 1970, Frenkel en Estados Unidos y Hutchison, en Inglaterra, lograron establecer su verdadera forma de transmisión en la naturaleza, al encontrar que T. gondii era un parásito del intestino de los gatos y las formas infectantes salían en las materias fecales de estos animales. Su nombre se deriva de la palabra griega "toxon", que significa arco, por su morfología curva o de medialuna. En la infección aguda se encuentra la forma proliferativa o taquizoíto, término que se refiere a los parásitos extraepiteliales que se multiplican rápidamente. Su tamaño es de 4 a 6 micras de longitud, por 2 a 3 de ancho. Cuando se hacen coloraciones con Wright o Giemsa, además de observar su forma arqueada, con un extremo más delgado, se encuentra que su citoplasma se tiñe de azul pálido y su núcleo paracentral, de color rojizo. Al microscopio electrónico se observa la morfología característica en medialuna. En las infecciones crónicas los quistes son las formas predominantes. Estos aparecen en el ciclo de vida del parásito, inducidos por el estado inmunitario del huésped.
Los quistes poseen una membrana propia y miden entre 20 y 200 micras, de forma generalmente redondeada, algunas veces alargada. En su interior se encuentran cientos de parásitos conocidos como bradizoítos, término que señala los elementos extraepiteliales que se forman por multiplicación lenta. El ciclo de T. gondii corresponde al de las Coccidias, las cuales presentan un ciclo entero-epitelial, en donde aparecen formas sexuadas y asexuadas. El gato y algunos felinos son los huéspedes definitivos de T. gondii. El taquizoíto mide 6 micras de longitud por 2 de ancho. Su forma es alargada y un poco arqueada, con una membrana externa compuesta por laminina unida a proteínas y otra membrana interna, ambas interrumpidas en uno de sus lados por el microporo. El núcleo se tiñe con facilidad con colorantes comunes. Al microscopio electrónico se observan varias estructuras semejantes a las mencionadas para los merozoítos de Plasmodimn, ya que ambos parásitos tienen las características del filum Apicomplexa. En el citoplasma se les visualiza el citoesqueleto con los microtúbulos y en la paite anterior se localizan las roptrias y los anillos polares. Tienen, además, los micronemas, mitocondrias, aparato de Golgi y varios gránulos. En el intestino tiene reproducción sexuada y luego se desarrollan los ooquistes que salen con las materias fecales. Estos miden de 10 a 12 micras y son casi esféricos. En el medio ambiente los ooquistes maduran en 1 a 2 días y en su interior se forman 2 esporoquistes, cada uno de los cuales contiene 4 esporozoitos. En el gato y otros felinos, además del ciclo enteroepitelial, también pueden coexistir invasiones extraintestinales, pues los taquizoítos por vía linfática o sanguínea se diseminan a todos los órganos en donde se forman quistes. El hombre y los animales se infectan mediante la ingestión de los ooquistes procedentes de las materias fecales de gato o de las formas quísticas presentes en tejidos de otros animales, en los cuales ocurren invasiones extraintestinales haciendo un ciclo incompleto, como huéspedes intermediarios. En estos casos existe inicialmente una infección aguda con reproducción intracelular de los taquizoítos.
Cuando el huésped desarrolla inmunidad la infección se hace crónica y se forman los quistes con los bradizoítos. Los felinos se infectan al ingerir ooquistes y después de 20 a 24 días aparecen nuevas formas infectantes del parásito que salen en materias fecales. Si el animal ingiere tejidos con bradizoítos enquistados, como ocurre al comer un ratón infectado, el período prepatente se reduce 3 ó 4 días. La severidad del síndrome clínico es determinada por el grado de necrosis celular y de la reacción inflamatoria. El daño producido por el parásito en la fase aguda depende del número de taquizoítos que proliferan en las células. En la fase crónica ocurre una reacción de hipersensibilidad al romperse los quistes con salida de antígenos que reaccionan localmente. El parásito penetra la pared intestinal y siguiendo la vía linfática o hemática se disemina a una gran variedad de tejidos. Los taquizoítos se reproducen intracelularmente y pasan de célula a célula causándole la muerte, esta proliferación constituye la forma activa de la toxoplasmosis. La diseminación a los diferentes órganos se hace a partir del sitio de la infección, pasando a la circulación directamente o llevados por macrófagos, linfocitos o granulocitos. En infecciones accidentales de laboratorio, se ha observado que después de la lesión aparece linfoadenitis regional con posterior diseminación hematógena. Después de 1 a 2 semanas, cuando se desarrolla la inmunidad, la proliferación del parásito disminuye y comienzan a aparecer bradizoítos enquistados en los tejidos. Los parásitos intracelulares forman su propia pared, dando origen a los quistes, que cuando están íntegros, no tienen reacción inflamatoria alrededor. En los tejidos, estos quistes son semejantes a los de otros protozoos.
Los ganglios están aumentados de tamaño, hay hiperplasia de las células reticulares, semejantes a un granuloma, a veces con células epitelioides, principalmente en los folículos germinativos. Raras veces se encuentra el parásito en los cortes histológicos y para su hallazgo es necesario hacer una intensa búsqueda. Cuando hay diseminación a los pulmones, los macrófagos alveolares y otras células pueden estar parasitadas. Aparecen focos de necrosis, pero no se forman abscesos o cavidades. En el hígado se ha descrito hepatitis toxoplasmósica. En el sistema nervioso central, T. gondii produce encefalitis, más frecuente en pacientes inmunosuprimidos. Hay invasión de taquizoítos a las células nerviosas, más adelante hay reacción inflamatoria en los nódulos gliales, muerte de las células produciendo zonas de infarto, calcificaciones y generalmente abundantes quistes, con poca o ninguna reacción inflamatoria alrededor, cuando no se han roto. Los ojos constituyen una localización importante y frecuente del parásito. Se produce retinocoroiditis o uveítis anterior granulomatosa, intensa inflamación de la retina, presencia de quistes y cicatrizaciones. La retina y la coroides muestran varios grados de necrosis y dentro de las células retinianas se observan los parásitos, en su mayoría en forma quística. Cuando existe necrosis retiniana se observan gránulos dispersos derivados del pigmento epitelial, infiltración linfocitaria perivascular, edema, gliosis y degeneración de la membrana. Si hay ruptura del quiste, el infiltrado leucocitario es abundante.

La necrosis celular por los taquizoítos da una menor inflamación que la ruptura de quistes, los cuales liberan sustancias antigénicas que desencadenan hipersensibilidad, con extensas áreas inflamatorias. En el embarazo, cuando existe diseminación hematógena, se puede infectar la placenta, en donde se forman acúmulos de taquizoítos y quistes en corion, decidua y cordón umbilical. En algunos casos pueden ocurrir abortos o mortinatos. En el feto existe invasión de taquizoítos a las vísceras, incluyendo el sistema nervioso central. La necrosis tisular ocurre por infarto, al existir un daño vascular. Las lesiones ocurridas alrededor del acueducto de Silvio y de los ventrículos llegan a causar alteraciones en la circulación del líquido, con obstrucción, aumento de la presión intracraneana, daño de los tejidos por la compresión e hidrocefalia. Microscópicamente se comprueba la necrosis y la infiltración inflamatoria de polimorfonucleares, linfocitos, proliferación glial y depósitos de calcio alrededor de los capilares o de neuronas. El parásito persiste dentro de los quistes; si éstos se rompen aparece una intensa reacción inflamatoria a su alrededor. El período de incubación es de 5-23 días. La mayoría de las infecciones son asintomáticas. Se estima que hasta el 20 % de las personas inmunocompetentes tienen manifestaciones clínicas. Puede cursar como un sindrome mononucleósico autolimitado: formas ganglionar (adenomegalias de la cadena cervical) y exantemo-ganglionar (adenomegalias y exantema, habitualmente eritemato-máculo-papular) con síntomas generales como febrícula/fiebre, odinofagia, astenia y hepatomegalia. La infección aguda excepcionalmente presenta otras manifestaciones como hepatitis, neumonitis, miocarditis, encefalitis, coriorretinitis.
En los huéspedes inmunodeficientes la infección es grave y afecta el sistema nervioso central y el miocardio. La mayoría de las infecciones transcurren en forma asintomática o con ligera sintomatología no específica. Son frecuentes los hallazgos ocasionales de anticuerpos circulantes, sin que previamente hubieran existido síntomas de la infección inicial. Las infecciones crónicas son más frecuentes que las agudas. Las principales formas clínicas de la enfermedad son: La forma aguda generalizada o febril exantemática es rara y con frecuencia no se diagnostica. Después de un período de incubación de unos 5 a 18 días, aparece bruscamente un síndrome febril de tipo séptico, con fiebre alta, escalofríos, sudoración, cefalea, astenia y anorexia, rara vez exantema. Es frecuente, además, el dolor faríngeo, tos y expectoración. En los casos severos se presentan trastornos gastrointestinales, como dolor abdominal, náuseas, vómito, diarrea o constipación. Existe compromiso de los ganglios mesentéricos, los cuales aumentan de tamaño. Si la vía de entrada por inoculación accidental es la mano, aparece linfoadenitis epitroclear y axilar y al tercer día erupción cutánea maculopapular generalizada, no pruriginosa, sin compromiso de palmas y plantas. Con frecuencia se presentan mialgias y artralgias. En los casos severos la enfermedad se puede manifestar clínicamente como una encefalitis, hepatitis o miocarditis. Es la forma clínica más común de la toxoplasmosis adquirida y se presenta principalmente en niños y adultos jóvenes. Puede transcurrir inicialmente en forma asintomática o con ligeros síntomas. El período de incubación varía entre 2 semanas y 2 meses. El cuadro clínico más frecuente es un síndrome febril con las características descritas en la forma aguda, en el cual predominan las poliadenopatías. Los ganglios linfáticos más fácilmente reconocibles son los cervicales, suboccipitales, de la cadena espinal y con menor frecuencia en otros sitios.

Los ganglios están aumentados de tamaño, de consistencia dura y dolorosa. A veces está asociada a faringitis de tipo granulomatoso. En general, la evolución es benigna, pero después de varias semanas o meses, desaparece el cuadro característico pero persiste por mucho tiempo la astenia y las adenopatías. Excepcionalmente existen complicaciones graves. Durante la enfermedad se presenta anemia moderada y leucopenia con linfomonocitosis, que tarda varios meses en desaparecer. La toxoplasmosis ganglionar puede confundirse con mononucleosis infecciosa, por este motivo se le llama también forma pseudomononucleósica. Las pruebas serológicas hacen el diagnóstico diferencial entre las dos entidades. Existen también formas más benignas en las que prima el cuadro ganglionar, pero con fiebre baja o sin ella. Generalmente esta forma es transitoria y en muchos casos pasa inadvertida para el paciente. La toxoplasmosis ocular aparece a cualquier edad y se considera que puede ser debida a una infección prenatal, con recidivas posteriores. La localización ocular de la toxoplasmosis adquirida después del nacimiento es rara. La complicación a nivel ocular puede aparecer tanto por infecciones agudas como crónicas. La lesión ocular se caracteriza por inflamación granulomatosa del tracto uveal, la cual comienza por la retina y luego compromete la coroides. Esta inflamación dura semanas o meses. La retinocoroiditis por lo general es unilateral, de preferencia en la región macular. La lesión es casi siempre redondeada con bordes pigmentados y la parte central blanquecina. En casos severos se puede presentar desprendimiento de retina y vitreo hemorrágico. Cuando la madre se infecta por primera vez durante el embarazo, los parásitos invaden las células y se presenta parasitemia por donde se hace invasión a todos los órganos, incluyendo la placenta y por lo tanto existe el riesgo de transmisión congénita en el 65% de los fetos cuyas madres tuvieron la infección en el último trimestre.

Esta cifra baja a 25% y 17%, cuando la infección fue adquirida en el segundo y primer trimestres. La infección en la madre es generalmente benigna o transcurre asintomática. Si la infección fue adquirida antes de la gestación, el niño no desarrolla infección congénita. También se acepta que una madre que dio a luz un niño con toxoplasmosis, no vuelve a tener otro con la enfermedad. Se han descrito casos de abortos o mortinatos en infecciones recientes, pero no hay evidencia definitiva de abortos a repetición, asociados a la toxoplasmosis. La infección congénita ocurre casi exclusivamente cuando la mujer embarazada adquiere la infección siendo seronegativa. De los recién nacidos infectados, 70% son asintomáticos. 20% tienen una forma aguda generalizada o secuelas neurológicas y el 10% presentan compromiso ocular solamente. Los síntomas que aparecen en el recién nacido dependen del momento de la infección del feto. Existen 3 etapas: infección generalizada, encefalitis aguda y secuelas irreversibles. El diagnóstico serológico es por la Prueba de Sabin Feldman o Dye test (detecta Ig G, se positiviza a partir de la segunda semana); inmunofluorescencia indirecta (Ig M reactiva a partir del 5o día, Ig G); ELISA para Ig M, Ig G, Ig A e Ig E; aglutinación por inmunoabsorción o técnica de inmunocaptura (ISAGA) detecta anticuerpos Ig M, Ig A; hemaglutinación indirecta ( para control y encuestas de prevalencia): hemaglutinación directa (no se usa como método único); fijación de complemento (escasa utilidad). Los anticuerpos Ig M se mantienen detectables alrededor de un año. La toxoplasmosis es una enfermedad de difícil diagnóstico parasitológico, pues no es fácil demostrar el agente etiológico y establecer la relación entre infección y enfermedad.
.jpg)
Clínicamente se debe diferenciar de varias entidades, de acuerdo a la localización de las lesiones predominantes. En la toxoplasmosis aguda se requiere hacer un diagnóstico diferencial con cualquier síndrome febril con o sin exantema, especialmente con aquellos que presentan adenopatías, como mononucleosis infecciosa, por tener cuadros clínicos que se confunden. También se pueden comportar como una fiebre tifoidea o una brucelosis. La forma ganglionar semeja con frecuencia linfomas incipientes. En los casos severos que presentan encefalitis, hepatitis, neumonitis o miocarditis, se deben descartar otras etiologías que tengan estos mismos cuadros clínicos. Cuando existe compromiso ocular, es necesario considerar todas las causas de uveítis endógena, en especial tuberculosis, histoplasmosis, sífilis y citomegalovirus. La toxoplasmosis congénita presenta una amplia gama de manifestaciones clínicas, según la intensidad de la infección, el momento de su aparición y las secuelas. En el recién nacido se deben descartar enfermedades como sífilis, sepsis, eritroblastosis fetal, infecciones por virus de inclusión citomegálica y otras entidades. En todo niño con encefalitis es necesario pensar en toxoplasmosis. El laboratorio es básico para definir la etiología de la enfermedad. Tratamiento: Está indicado sólo en la infección aguda en la gestante, el inmunocomprometido y en la complicada.

De elección, pirimetamina+sulfadiazina; alternativa, clindamicina+espiromicina. Las dosis son: pirimetamina 1 mg/kg/día por 3 días y la de mantenimiento 1 mg/kg/día, sulfadiazina 75-100 mg/kg/día en dos dosis; espiramicina 100 mg/kg/día en dos dosis. Cuando se utiliza pirimetamina se debe agregar ácido folínico 5-10 mg tres días/semana.
Las
medidas de profilaxis primaria en las personas susceptibles, de particular
interés en embarazadas e inmunocomprometidos son:
Comer
la carne bien cocida (temperatura mayor de 66º C el tiempo suficiente.
No
consumir leche no pasteurizada ni huevos crudos.
Usar
guantes durante la preparación de alimentos crudos, la realización de tareas de
jardinería y la limpieza de las heces y arena o piedras donde defeca el gato.
Alimentar
al gato con alimentos secos, enlatados o hervidos y evitar la caza.
Evitar el contacto con gatos vagabundos.

"SOMOS LO QUE HACEMOS REPETIDAMENTE.
EXCELENCIA, POR LO TANTO, NO ES UN ACTO SINO UN HÁBITO"
ARISTOTELES
LEGALES: El autor no
asume responsabilidad alguna por la descarga, copia, distribución, modificación
o alteración de los contenidos publicados, sean propios del mismo o de
terceros, los cuales pudieren estar protegidos por Copyright, Derechos de
Propiedad Intelectual, Derechos de Autor, o relacionados. La Bibliografía
del tema expuesto y el crédito fotográfico está en poder del Autor y no se
publica dada su extensión, pero se enviará por mail al interesado que la
solicitare debidamente fundamentada


Comentarios
Publicar un comentario