Cambio Climático y Patógenos ETA emergentes (Última Parte)
"Los
lugares más obscuros del Infierno, están reservados para los que mantienen su
neutralidad en épocas de crisis moral"
(La
Divina Comedia - Dante Alighieri)
Cambio
Climático y Patógenos ETA Emergentes (Última Parte)
Klebsiella

Los microorganismos del
género Klebsiella son bacilos gramnegativos inmóviles que pertenecen a la
familia Enterobacteriaceae. El género Klebsiella está formado por varias
especies, entre las que se encuentran K. pneumoniae, K. oxytoca, K. planticola
y K. terrigena. La capa más externa de Klebsiella spp. está formada por una
gran cápsula de polisacáridos que diferencia a estos microorganismos de otros
géneros de esta familia. Aproximadamente del 60 al 80% de los microorganismos
del género Klebsiella aislados de muestras de heces y clínicas son K.
pneumoniae y dan positivo en la prueba de coliformes termotolerantes.
Klebsiella oxytoca también se ha identificado como microorganismo patógeno. Se
han detectado Klebsiella spp. en pacientes de hospitales, estando la
transmisión asociada con la manipulación frecuente de los pacientes (por
ejemplo, en las unidades de cuidados intensivos). Quienes se exponen a un
riesgo mayor son las personas con sistemas inmunitarios poco activos, como las
personas ancianas o muy jóvenes, los pacientes con quemaduras o heridas
extensas, los que están siendo sometidos a tratamientos inmunodepresores o los
infectados por el VIH. La colonización puede dar lugar a infecciones invasivas.

En raras ocasiones, Klebsiella spp. y, en particular, K. pneumoniae y K.
oxytoca, pueden causar infecciones graves, como neumonía destructiva.
Klebsiella spp. está presente de forma natural en muchos ambientes acuáticos y
pueden multiplicarse y alcanzar concentraciones elevadas en aguas ricas en
nutrientes, como residuos de fábricas de papel, plantas de acabado textiles y
operaciones de procesado de caña de azúcar. Estos microorganismos pueden
proliferar en sistemas de distribución de agua, y se sabe que colonizan las
arandelas de los grifos. También son excretados en las heces de muchas personas
y animales sanos, y se detectan con facilidad en aguas contaminadas por aguas
residuales. Klebsiella puede causar infecciones intrahospitalarias, y el agua y
los aerosoles contaminados pueden ser fuentes de estos microorganismos en
ambientes hospitalarios y de otros centros sanitarios. No se considera que
la ingestión de agua de consumo sea una fuente de enfermedades del aparato
digestivo por Klebsiella spp. en la población general. Por lo general, los
microorganismos del género Klebsiella detectados en el agua de consumo forman
parte de biopelículas y es poco probable que constituyan un riesgo para la
salud. Estos microorganismos son razonablemente sensibles a los desinfectantes
y se puede evitar su entrada en los sistemas de distribución mediante un
tratamiento adecuado. Su proliferación en los sistemas de distribución se
puede minimizar mediante estrategias diseñadas para limitar la formación de
biopelículas, como el tratamiento para optimizar la eliminación del carbono
orgánico, la restricción del tiempo de residencia del agua en los sistemas de
distribución y el mantenimiento de concentraciones residuales de
desinfectantes.
Legionella
Pertenece a la familia
Legionellaceae y está formado por al menos 42 especies. Las legionelas son
bacilos gramnegativos, no esporulantes que requieren L-cisteína para su
crecimiento y aislamiento primario. Son bacterias heterótrofas que se
encuentran en una gran variedad de medios acuáticos y que pueden proliferar a temperaturas
superiores a 25ºC. Aunque se considera que todas las especies de Legionella
pueden ser patógenos para el ser humano, L. pneumophila es el principal
microorganismo patógeno transmitido por el agua que ocasiona legionelosis, de
la que se conocen dos formas clínicas: la legionelosos neumónica o «enfermedad
del legionario» y la fiebre de Pontiac.

La primera es una neumonía con un periodo de incubación de 3 a 6 días. En la probabilidad de contraer la enfermedad influyen factores propios del hospedador: afecta con más frecuencia a los hombres que a las mujeres y la mayoría de los casos se dan en personas de 40 a 70 años. Son factores de riesgo el tabaquismo, el abuso del alcohol, el cáncer, la diabetes, las enfermedades renales o respiratorias crónicas y la inmunodepresión, como en los receptores de transplantes. La fiebre de Pontiac es una enfermedad más leve y de resolución espontánea, con una incidencia acumulada («tasa de ataque») alta y una manifestación (en un plazo de 3 h a 5 días) con síntomas similares a los de la gripe. Las especies de Legionella forman parte de la microflora natural de muchos ambientes dulceacuícolas, como ríos, arroyos y represas, donde están presentes en cantidades relativamente pequeñas. Sin embargo, proliferan en determinados medios acuáticos creados por el hombre, como sistemas de refrigeración por agua (torres de refrigeración y condensadores evaporativos) asociados a sistemas de aire acondicionado, sistemas de distribución de agua caliente y bañeras de hidromasaje, que proporcionan condiciones y temperaturas (25-50 ºC) adecuadas para su multiplicación.

Este tipo de aparatos que permiten la multiplicación de Legionella se han asociado con brotes de legionelosis. Estas bacterias sobreviven y proliferan en biopelículas y sedimentos, y se detectan con más facilidad en muestras obtenidas con un hisopo que en agua corriente. Los trofozoítos de ciertas amebas, como Acanthamoeba, Hartmanella y Naegleria, pueden ingerir las legionelas, y esto podría influir en su persistencia en medios acuáticos. La vía de infección más frecuente es la inhalación de aerosoles que contienen las bacterias. Estos aerosoles pueden generarse en diversos aparatos contaminados, como torres de refrigeración, duchas de agua caliente, humidificadores y bañeras de hidromasaje. También se ha determinado la aspiración como vía de infección en algunos casos, asociada a hielo, alimentos o agua contaminados. No hay indicios de transmisión de persona a persona. Legionella spp. son microorganismos comunes transmitidos por el agua, y se han asociado con brotes de infección diversos aparatos como torres de refrigeración, redes de distribución de agua caliente y bañeras de hidromasaje que utilizan agua de red.

Dada la prevalencia de Legionella, debe considerarse la posibilidad de que accedan a los sistemas de distribución de agua de consumo, por lo que deben emplearse medidas de control para reducir sus probabilidades de supervivencia y multiplicación. Las estrategias de desinfección diseñadas para limitar la formación de biopelículas y el control de la temperatura pueden reducir el riesgo potencial de presencia de Legionella spp. al mínimo. Estos microorganismos son sensibles a la desinfección: se ha comprobado que la monocloramina es especialmente eficaz, probablemente debido a su estabilidad y a su mayor eficacia contra las biopelículas. La temperatura del agua es un elemento importante de las estrategias de control. Siempre que sea posible, la temperatura del agua debe mantenerse fuera del intervalo 25-50 ºC. En los depósitos de agua caliente, el agua debería mantenerse a temperaturas superiores a 55 ºC, y el mantenimiento de temperaturas similares en todas las tuberías del sistema de distribución impedirá la proliferación de la bacteria. Sin embargo, el mantenimiento de la temperatura del agua caliente por encima de los 50 ºC puede suponer un riesgo de quemaduras para los niños de corta edad, los ancianos y otras personas vulnerables. Cuando la temperatura de sistemas de distribución de agua fría o caliente no pueda mantenerse fuera del intervalo 25-50 ºC será necesario prestar una mayor atención a la desinfección y a estrategias destinadas a limitar la formación de biopelículas.

La acumulación de lodo, incrustaciones, herrumbre, algas o cieno en sistemas de distribución de agua favorece la proliferación de Legionella spp., así como el agua estancada. En los sistemas que se mantienen limpios y en los que se evita el estancamiento de agua es menos probable que se produzca una proliferación excesiva de Legionella spp. También deben elegirse cuidadosamente los materiales de fontanería, que no deben sustentar la proliferación de microorganismos ni la formación de biopelículas. Legionella spp. es especialmente peligrosa en aparatos como las torres de refrigeración y los sistemas de distribución de agua caliente de grandes edificios. La primavera acostumbra a ser la puerta de entrada de los primeros calores y, con ellos, de la puesta en marcha de los sistemas de aire acondicionado. En los últimos años, estos sistemas se han visto asociados cada vez con mayor frecuencia a brotes de legionelosis, una enfermedad que utiliza como vehículo el agua de las redes públicas de distribución. El desarrollo económico, y el abaratamiento de las instalaciones de aire acondicionado, han propiciado la generalización del uso de las máquinas de aire frío para todo tipo de ambientes, desde el hogar hasta zonas de trabajo, áreas de ocio o de tránsito o incluso centros hospitalarios. De ellas se espera que contribuyan a mejorar la calidad de vida, ya que consiguen mantener una temperatura ambiental estable y confortable. No obstante, también implican algunos problemas que requieren solución. El más importante es el asociado a la higiene de su manipulación y a la periodificación de su mantenimiento. Una falta de atención suficiente con respecto a este tipo de instalaciones se ha visto que es el principal factor de riesgo para que, en un momento u otro, acaben actuando como verdaderas incubadoras de Legionella. A menudo, las condiciones que se crean son adecuadas en cuanto a la temperatura de crecimiento del microorganismo, hay una humedad suficiente y una cierta cantidad de nutrientes. Si además se considera la ausencia de luz solar directa, que afecta a la viabilidad del patógeno, será fácil entender la lógica de la diseminación del microorganismo.

Legionella es un microorganismo que se adapta a las condiciones adversas, sobre todo cuando ha colonizado una superficie. Cuando ello ocurre se forma lo que se denomina un biofilm, una estructura que le confiere una elevada resistencia. En este sentido se ha verificado que el tratamiento, incluso con hipoclorito de sodio (lejía) puede no ser completamente eficaz. El hipoclorito se une a los restos del biofilm y a los microorganismos muertos, con lo que la eficacia puede verse disminuida en determinadas circunstancias. Actualmente el tratamiento se basa en añadir lejía en el agua que se emplea en el sistema de refrigeración de la torre, con lo que se pretende que de una forma directa se produzca una desinfección. En la medida que el agua no tenga Legionella, no se producirá un vehículo del patógeno mediante la vía natural de resistencia en el medio. Sin embargo, si en el entorno existen legionelas en el medio, pueden llegar a la torre por el aire, no por el agua, con lo que también serían necesarios tratamientos directos sobre las superficies. La aparición de brotes de legionelosis se define habitualmente como un problema de salud pública de origen mediambiental. Y es así en efecto, puesto que se trata de una bacteria que se halla frecuentemente entre la circuitería de los sistemas de refrigeración destinados a proveer aire acondicionado en verano. A menudo se olvida, sin embargo, que muchas de las especies del genero Legionella sobreviven de forma natural en aguas encharcadas, embalses o incluso en lagos. Algunas de ellas se utilizan como puntos de captación para el abastecimiento de agua potable, con lo que la bacteria sale de su hábitat natural para pasar a formar parte de tuberías o sistemas de distribución a distinto nivel. De ahí que a menudo pueda detectarse su presencia en fuentes públicas, además de aguas de riego o incluso, si no se ha eliminado antes, en aguas de boca.

La ingestión del patógeno, por lo que se ha podido comprobar hasta la fecha, no causa alteración alguna. Para que la neumonía asociada a Legionella se desencadene, es preciso que la bactería entre en el organismo a través de las vías respiratorias. Ello sólo es posible si previamente se han formado aerosoles, algo así como una pulverización del agua. Por otra parte, la formación de biofilms, una de las características de Legionella, se está revelando como de sumo interés para el estudio de esta estructura particular en otros patógenos que, esta vez sí, penetran en el organismo de la mano de alimentos. En la actualidad existen varios estudios en marcha cuyo objetivo es caracterizar la formación de biofilms y determinar sistemas capaces de destruirlos. Legionella actúa en este sentido como microorganismo modelo.
La primera es una neumonía con un periodo de incubación de 3 a 6 días. En la probabilidad de contraer la enfermedad influyen factores propios del hospedador: afecta con más frecuencia a los hombres que a las mujeres y la mayoría de los casos se dan en personas de 40 a 70 años. Son factores de riesgo el tabaquismo, el abuso del alcohol, el cáncer, la diabetes, las enfermedades renales o respiratorias crónicas y la inmunodepresión, como en los receptores de transplantes. La fiebre de Pontiac es una enfermedad más leve y de resolución espontánea, con una incidencia acumulada («tasa de ataque») alta y una manifestación (en un plazo de 3 h a 5 días) con síntomas similares a los de la gripe. Las especies de Legionella forman parte de la microflora natural de muchos ambientes dulceacuícolas, como ríos, arroyos y represas, donde están presentes en cantidades relativamente pequeñas. Sin embargo, proliferan en determinados medios acuáticos creados por el hombre, como sistemas de refrigeración por agua (torres de refrigeración y condensadores evaporativos) asociados a sistemas de aire acondicionado, sistemas de distribución de agua caliente y bañeras de hidromasaje, que proporcionan condiciones y temperaturas (25-50 ºC) adecuadas para su multiplicación.
Este tipo de aparatos que permiten la multiplicación de Legionella se han asociado con brotes de legionelosis. Estas bacterias sobreviven y proliferan en biopelículas y sedimentos, y se detectan con más facilidad en muestras obtenidas con un hisopo que en agua corriente. Los trofozoítos de ciertas amebas, como Acanthamoeba, Hartmanella y Naegleria, pueden ingerir las legionelas, y esto podría influir en su persistencia en medios acuáticos. La vía de infección más frecuente es la inhalación de aerosoles que contienen las bacterias. Estos aerosoles pueden generarse en diversos aparatos contaminados, como torres de refrigeración, duchas de agua caliente, humidificadores y bañeras de hidromasaje. También se ha determinado la aspiración como vía de infección en algunos casos, asociada a hielo, alimentos o agua contaminados. No hay indicios de transmisión de persona a persona. Legionella spp. son microorganismos comunes transmitidos por el agua, y se han asociado con brotes de infección diversos aparatos como torres de refrigeración, redes de distribución de agua caliente y bañeras de hidromasaje que utilizan agua de red.

Dada la prevalencia de Legionella, debe considerarse la posibilidad de que accedan a los sistemas de distribución de agua de consumo, por lo que deben emplearse medidas de control para reducir sus probabilidades de supervivencia y multiplicación. Las estrategias de desinfección diseñadas para limitar la formación de biopelículas y el control de la temperatura pueden reducir el riesgo potencial de presencia de Legionella spp. al mínimo. Estos microorganismos son sensibles a la desinfección: se ha comprobado que la monocloramina es especialmente eficaz, probablemente debido a su estabilidad y a su mayor eficacia contra las biopelículas. La temperatura del agua es un elemento importante de las estrategias de control. Siempre que sea posible, la temperatura del agua debe mantenerse fuera del intervalo 25-50 ºC. En los depósitos de agua caliente, el agua debería mantenerse a temperaturas superiores a 55 ºC, y el mantenimiento de temperaturas similares en todas las tuberías del sistema de distribución impedirá la proliferación de la bacteria. Sin embargo, el mantenimiento de la temperatura del agua caliente por encima de los 50 ºC puede suponer un riesgo de quemaduras para los niños de corta edad, los ancianos y otras personas vulnerables. Cuando la temperatura de sistemas de distribución de agua fría o caliente no pueda mantenerse fuera del intervalo 25-50 ºC será necesario prestar una mayor atención a la desinfección y a estrategias destinadas a limitar la formación de biopelículas.

La acumulación de lodo, incrustaciones, herrumbre, algas o cieno en sistemas de distribución de agua favorece la proliferación de Legionella spp., así como el agua estancada. En los sistemas que se mantienen limpios y en los que se evita el estancamiento de agua es menos probable que se produzca una proliferación excesiva de Legionella spp. También deben elegirse cuidadosamente los materiales de fontanería, que no deben sustentar la proliferación de microorganismos ni la formación de biopelículas. Legionella spp. es especialmente peligrosa en aparatos como las torres de refrigeración y los sistemas de distribución de agua caliente de grandes edificios. La primavera acostumbra a ser la puerta de entrada de los primeros calores y, con ellos, de la puesta en marcha de los sistemas de aire acondicionado. En los últimos años, estos sistemas se han visto asociados cada vez con mayor frecuencia a brotes de legionelosis, una enfermedad que utiliza como vehículo el agua de las redes públicas de distribución. El desarrollo económico, y el abaratamiento de las instalaciones de aire acondicionado, han propiciado la generalización del uso de las máquinas de aire frío para todo tipo de ambientes, desde el hogar hasta zonas de trabajo, áreas de ocio o de tránsito o incluso centros hospitalarios. De ellas se espera que contribuyan a mejorar la calidad de vida, ya que consiguen mantener una temperatura ambiental estable y confortable. No obstante, también implican algunos problemas que requieren solución. El más importante es el asociado a la higiene de su manipulación y a la periodificación de su mantenimiento. Una falta de atención suficiente con respecto a este tipo de instalaciones se ha visto que es el principal factor de riesgo para que, en un momento u otro, acaben actuando como verdaderas incubadoras de Legionella. A menudo, las condiciones que se crean son adecuadas en cuanto a la temperatura de crecimiento del microorganismo, hay una humedad suficiente y una cierta cantidad de nutrientes. Si además se considera la ausencia de luz solar directa, que afecta a la viabilidad del patógeno, será fácil entender la lógica de la diseminación del microorganismo.
Legionella es un microorganismo que se adapta a las condiciones adversas, sobre todo cuando ha colonizado una superficie. Cuando ello ocurre se forma lo que se denomina un biofilm, una estructura que le confiere una elevada resistencia. En este sentido se ha verificado que el tratamiento, incluso con hipoclorito de sodio (lejía) puede no ser completamente eficaz. El hipoclorito se une a los restos del biofilm y a los microorganismos muertos, con lo que la eficacia puede verse disminuida en determinadas circunstancias. Actualmente el tratamiento se basa en añadir lejía en el agua que se emplea en el sistema de refrigeración de la torre, con lo que se pretende que de una forma directa se produzca una desinfección. En la medida que el agua no tenga Legionella, no se producirá un vehículo del patógeno mediante la vía natural de resistencia en el medio. Sin embargo, si en el entorno existen legionelas en el medio, pueden llegar a la torre por el aire, no por el agua, con lo que también serían necesarios tratamientos directos sobre las superficies. La aparición de brotes de legionelosis se define habitualmente como un problema de salud pública de origen mediambiental. Y es así en efecto, puesto que se trata de una bacteria que se halla frecuentemente entre la circuitería de los sistemas de refrigeración destinados a proveer aire acondicionado en verano. A menudo se olvida, sin embargo, que muchas de las especies del genero Legionella sobreviven de forma natural en aguas encharcadas, embalses o incluso en lagos. Algunas de ellas se utilizan como puntos de captación para el abastecimiento de agua potable, con lo que la bacteria sale de su hábitat natural para pasar a formar parte de tuberías o sistemas de distribución a distinto nivel. De ahí que a menudo pueda detectarse su presencia en fuentes públicas, además de aguas de riego o incluso, si no se ha eliminado antes, en aguas de boca.
La ingestión del patógeno, por lo que se ha podido comprobar hasta la fecha, no causa alteración alguna. Para que la neumonía asociada a Legionella se desencadene, es preciso que la bactería entre en el organismo a través de las vías respiratorias. Ello sólo es posible si previamente se han formado aerosoles, algo así como una pulverización del agua. Por otra parte, la formación de biofilms, una de las características de Legionella, se está revelando como de sumo interés para el estudio de esta estructura particular en otros patógenos que, esta vez sí, penetran en el organismo de la mano de alimentos. En la actualidad existen varios estudios en marcha cuyo objetivo es caracterizar la formación de biofilms y determinar sistemas capaces de destruirlos. Legionella actúa en este sentido como microorganismo modelo.
Listeriosis
Es una
infección bacteriana causada principalmente por Listeria monocytogenes. Su
emergencia sucede a partir de 1981, con la puesta en evidencia de su
transmisión alimentaria y la amplia difusión mediática que acompañó cada una de
las epidemias, especialmente en el hemisferio norte. Raramente diagnosticada
antes de 1980, más de 10.000 casos fueron registrados en la literatura médica
en 1982 y desde entonces, cientos de casos son observados cada año en el mundo.
Esto indica una evolución de nuestro modo de vida, que ha creado las
condiciones favorables para la expresión de este microorganismo. L.
monocytogenes es una bacteria patógena oportunista, que ataca en especial
individuos inmunocomprometidos como:
· Embarazadas, en las que puede provocar abortos o
nacimientos prematuros de niños septicémicos,
· Recién nacidos con septicemia y/o meningitis,
· Pacientes inmunodeprimidos (cáncer, transplante de
órganos, hemodiálisis, SIDA)
· Personas añosas con formas clínicas de septicemia y
meningitis o meningoencefalitis.
El progreso de la medicina
en los últimos treinta años, con el consiguiente aumento de la esperanza de
vida y del número de sujetos inmunodeprimidos, explicarían en parte esta
evolución. Debe agregarse que L. monocytogenes es una bacteria ubícua,
ampliamente difundida en la naturaleza, que presenta la particularidad de poder
desarrollar en frío, a temperaturas de heladera (3 – 4º C), pudiendo de ese
modo contaminar ciertos alimentos, aún aquellos mantenidos en cadena de frío.
El desarrollo de la industria agroalimentaria, los cambios en hábitos
alimentarios (platos listos para servir, apenas recalentados) son el origen de
la formación de un reservorio de Listeria sin precedentes históricos, a partir
del cual el hombre puede contaminarse. L. monocytogenes ha sido aislada con
distintas frecuencias de todas las grandes categorías de alimentos cualquiera
sea su presentación: leche y productos lácteos, carne y subproductos,
vegetales, crustáceos y pescados. La listeriosis es una enfermedad grave,
siendo considerada actualmente la infección de origen alimentario con mayor
tasa de letalidad (20 a 30 % de los casos), teniendo costos elevados tanto
desde el punto de vista médico como dentro de la industria agroalimentaria.
Se
observa principalmente en países industrializados (Europa, Norteamérica,
Oceanía), pero no es posible asegurar si la infección existe y no es
diagnosticada en Africa, Asia y en ciertos países de América del Sur. Es
posible que el diferente desarrollo de la cadena de frío en los distintos
países sea uno de los principales elementos que explicaría esta diversidad
geográfica. A mejores y más prolongadas condiciones de almacenamiento, mayor
posibilidad de que se manifieste la enfermedad. La listeriosis es una patología
transmitida por alimentos contaminados, que evoluciona en forma de casos
esporádicos que a veces se incrementan en pequeños brotes y aún hasta en
verdaderas epidemias. Éstas pueden presentar un número importante de casos, más
de 300 como la de Inglaterra en 1988-89 y siempre están ligadas a una
mortalidad de 20 a 30 % de los casos. Para la mayor parte de las epidemias
estudiadas desde 1981, el vehículo puesto en evidencia fue un alimento
contaminado conservado en frío. Si bien la transmisión alimentaria es
obviamente la más frecuente, conviene agregar las de origen hospitalario
también descriptas, sobre todo en maternidades y servicios de ginecología.

La
transmisión se haría a partir de un recién nacido contaminado, y posteriormente
un segundo niño nacido sano, algunas horas antes o después, manifestaría en los
días siguientes signos meníngeos. Listeriosis puede provocar dos tipos de
epidemias:
· Las causadas por una cepa única permiten sospechar
de entrada una fuente común de contaminación. Así han podido asociarse
determinados alimentos con el origen de las epidemias estudiadas.
· Las causadas por cepas múltiples, descriptas en los
últimos tiempos y que son muy raras, hacen sospechar numerosas fuentes de
contaminación y sobre todo, una especial receptividad por parte del hospedero.
Como conclusión podemos señalar que, teniendo
en cuenta que desde el punto de vista epidémico la tasa de ataque de
listeriosis es muy baja, para poner en evidencia una epidemia la mayor eficacia
se logra sobre la base de los Centros Nacionales de Referencia, que si bien no
constituyen un sistema absoluto para la recolección de datos, permiten la
detección de situaciones anormales. En cuanto a los métodos de tipificación
fenotípica, son rápidos y de bajo costo para la pesquisa de gran número de
cepas, como es el caso cuando hay que investigar alimentos responsables.
Pseudomona aeruginosa

Pertenece a la familia
Pseudomonadaceae y es un bacilo gramnegativo aerobio con un flagelo polar.
Cuando se cultiva en medios adecuados produce piocianina, un pigmento azulado
no fluorescente. Muchas cepas producen también el pigmento verde fluorescente
pioverdina. Pseudomona aeruginosa, al igual que otras pseudomonas
fluorescentes, produce catalasa y oxidasa, así como amoniaco a partir de la
arginina, y puede utilizar citrato como única fuente de carbono. Pseudomona
aeruginosa puede causar diversos tipos de infecciones pero rara vez causa
enfermedades graves en personas sanas sin algún factor predisponente. Coloniza
predominantemente partes dañadas del organismo, como quemaduras y heridas
quirúrgicas, el aparato respiratorio de personas con enfermedades subyacentes o
las lesiones físicas en los ojos. Desde estos lugares puede invadir el
organismo y causar lesiones destructivas o septicemia y meningitis. Las
personas con fibrosis quística o inmunodeprimidas son propensas a la
colonización por P. aeruginosa, que puede conducir a infecciones pulmonares
progresivas graves.

Las foliculitis y las otitis relacionadas con el agua se asocian con ambientes húmedos y cálidos como las piscinas y bañeras de hidromasaje. Muchas cepas son resistentes a diversos antibióticos, lo que puede aumentar su relevancia en el ámbito hospitalario. Pseudomonas aeruginosa es un microorganismo común en el medio ambiente y puede encontrarse en las heces, el suelo, el agua y las aguas residuales. Puede proliferar en ambientes acuáticos, así como en la superficie de materias orgánicas propicias en contacto con el agua. Es una fuente conocida de infecciones intrahospitalarias y puede producir complicaciones graves. Se han aislado en gran variedad de ambientes húmedos, como fregaderos, baños de agua, sistemas de distribución de agua caliente, duchas y bañeras de hidromasaje. La vía de infección principal es la exposición de tejidos vulnerables, en particular heridas y mucosas, a agua contaminada, así como la contaminación de instrumentos quirúrgicos. La limpieza de lentes de contacto con agua contaminada puede causar un tipo de queratitis. La ingestión de agua de consumo no es una fuente de infección importante.
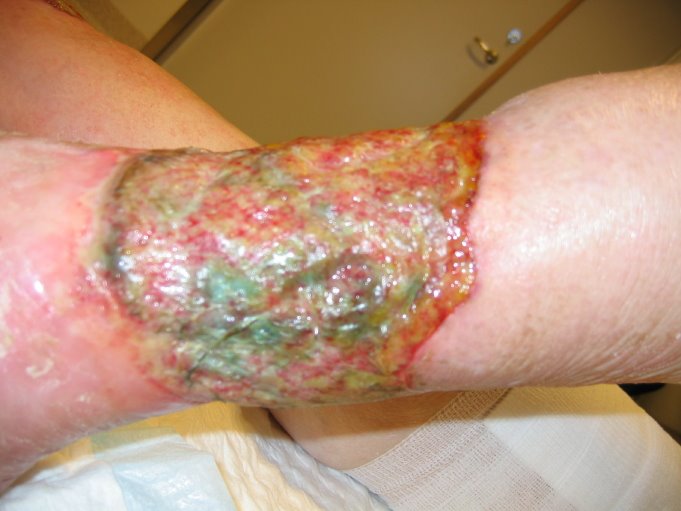
Aunque la presencia de P. aeruginosa puede ser significativa en algunos entornos como en centros sanitarios, no hay evidencia de que los usos normales del agua de consumo sean una fuente de infección para la población general. No obstante, puede asociarse la presencia concentraciones altas de P. aeruginosa en el agua potable, especialmente en el agua envasada, con quejas sobre su sabor, olor y turbidez. Pseudomona aeruginosa es sensible a la desinfección, por lo que una desinfección adecuada puede minimizar su entrada en los sistemas de distribución. Las medidas de control diseñadas para limitar la formación de biopelículas, como el tratamiento para optimizar la eliminación del carbono orgánico, la restricción del tiempo de residencia del agua en los sistemas de distribución y el mantenimiento de concentraciones residuales de desinfectantes, deberían reducir la proliferación de estos microorganismos. El RHP (Recuento de bacterias heterotroficas en placa) detecta la presencia Pseudomona aeruginosa y puede utilizarse, junto con parámetros como las concentraciones residuales de desinfectantes, como indicador de condiciones que podrían sustentar la proliferación de estos microorganismos. Sin embargo, como P. aeruginosa es un microorganismo común en el medio ambiente, el análisis de E. coli (o bien de coliformes termotolerantes) no puede utilizarse con este propósito.
Las foliculitis y las otitis relacionadas con el agua se asocian con ambientes húmedos y cálidos como las piscinas y bañeras de hidromasaje. Muchas cepas son resistentes a diversos antibióticos, lo que puede aumentar su relevancia en el ámbito hospitalario. Pseudomonas aeruginosa es un microorganismo común en el medio ambiente y puede encontrarse en las heces, el suelo, el agua y las aguas residuales. Puede proliferar en ambientes acuáticos, así como en la superficie de materias orgánicas propicias en contacto con el agua. Es una fuente conocida de infecciones intrahospitalarias y puede producir complicaciones graves. Se han aislado en gran variedad de ambientes húmedos, como fregaderos, baños de agua, sistemas de distribución de agua caliente, duchas y bañeras de hidromasaje. La vía de infección principal es la exposición de tejidos vulnerables, en particular heridas y mucosas, a agua contaminada, así como la contaminación de instrumentos quirúrgicos. La limpieza de lentes de contacto con agua contaminada puede causar un tipo de queratitis. La ingestión de agua de consumo no es una fuente de infección importante.

Aunque la presencia de P. aeruginosa puede ser significativa en algunos entornos como en centros sanitarios, no hay evidencia de que los usos normales del agua de consumo sean una fuente de infección para la población general. No obstante, puede asociarse la presencia concentraciones altas de P. aeruginosa en el agua potable, especialmente en el agua envasada, con quejas sobre su sabor, olor y turbidez. Pseudomona aeruginosa es sensible a la desinfección, por lo que una desinfección adecuada puede minimizar su entrada en los sistemas de distribución. Las medidas de control diseñadas para limitar la formación de biopelículas, como el tratamiento para optimizar la eliminación del carbono orgánico, la restricción del tiempo de residencia del agua en los sistemas de distribución y el mantenimiento de concentraciones residuales de desinfectantes, deberían reducir la proliferación de estos microorganismos. El RHP (Recuento de bacterias heterotroficas en placa) detecta la presencia Pseudomona aeruginosa y puede utilizarse, junto con parámetros como las concentraciones residuales de desinfectantes, como indicador de condiciones que podrían sustentar la proliferación de estos microorganismos. Sin embargo, como P. aeruginosa es un microorganismo común en el medio ambiente, el análisis de E. coli (o bien de coliformes termotolerantes) no puede utilizarse con este propósito.

Salmonella
El género Salmonella
pertenece a la familia Enterobacteriaceae. Son bacilos gramnegativos móviles
que no fermentan la lactosa, aunque la mayoría producen sulfuro de hidrógeno o
gas por fermentación de los hidratos de carbono. Inicialmente, se agruparon en
más de 2000 especies (serotipos) en función de sus antígenos somáticos (O) y
flagelares (H) (esquema de Kauffman-White). Actualmente se considera que esta
clasificación está por debajo del nivel de especie: en realidad sólo hay dos o
tres especies (Salmonella enterica o Salmonella choleraesuis, Salmonella
bongori y Salmonella typhi) y los serotipos se consideran subespecies. Todos
los agentes patógenos entéricos, excepto S. typhi, pertenecen a la especie S.
enterica. Por convención, las subespecies se abrevian, de modo que el serotipo
S. enterica Paratyphy A se transforma en S. Paratyphi A. Las salmonelosis
típicamente producen cuatro manifestaciones clínicas: gastroenteritis (que va
desde diarrea leve a diarrea fulminante, náuseas y vómitos), bacteriemia o
septicemia (accesos de fiebre alta con hemocultivos positivos), fiebre tifoidea
o paratifoidea (fiebre continua con o sin diarrea) y la condición de portadoras
de personas infectadas anteriormente. En lo que respecta a la infección
intestinal, las especies de Salmonella se pueden dividir en dos grupos bastante
diferenciados: las especies o serotipos tifoideos (Salmonella typhi y S.
Paratyphi) y el resto de especies o serotipos no tifoideos.

Los síntomas de la gastroenteritis no tifoidea aparecen de 6 a 72 h después de la ingestión de agua o alimentos contaminados. La diarrea dura de tres a cinco días y cursa con fiebre y dolor abdominal. La enfermedad, por lo general, es de resolución espontánea. El periodo de incubación de la fiebre tifoidea puede durar de uno a catorce días, pero normalmente dura de tres a cinco días. La fiebre tifoidea es una enfermedad más grave y puede ser mortal. Aunque el tifus es poco frecuente en zonas con buenos sistemas de saneamiento, todavía es prevalente en otras regiones y enferman muchos millones de personas al año. El género Salmonella está ampliamente distribuido en el medio ambiente, pero algunas especies o serotipos presentan especificidad de hospedador. En concreto, S. typhi y, por lo general, S. Paratyphi están restringidas al ser humano, aunque S. Paratyphi puede infectar ocasionalmente al ganado. Muchos serotipos, incluidos S. Typhimurium y S. Enteritidis, infectan a las personas y a múltiples especies de animales, como aves de corral, vacas, cerdos, ovejas, otras aves e incluso reptiles. Los agentes patógenos típicamente acceden a los sistemas de distribución de agua mediante su contaminación fecal por descargas de aguas residuales, o por el ganado y los animales silvestres. Se ha detectado contaminación en una gran variedad de alimentos, incluida la leche. Salmonella se transmite por vía fecal-oral.

Las infecciones por serotipos no tifoideos se asocian principalmente con el contacto entre personas, el consumo de diversos alimentos contaminados y la exposición a animales. La infección por especies tifoideas se asocia con el consumo de agua o alimentos contaminados, siendo poco frecuente la transmisión directa entre personas. Los brotes de fiebre tifoidea transmitida por el agua tienen consecuencias devastadoras para la salud pública. Sin embargo, a pesar de su amplia distribución, es raro que las especies de Salmonella no tifoideas causen brotes transmitidos por el agua de consumo. En estos casos, frecuentemente debidos a S. typhimurium, la transmisión se ha asociado con el consumo de aguas subterráneas y superficiales contaminadas. En un brote de la enfermedad relacionado con el abastecimiento comunitario de agua de lluvia, se determinó que la contaminación procedía de heces de aves. Las especies de Salmonella son relativamente sensibles a la desinfección. En un PSA, pueden aplicarse como medidas de control para gestionar el riesgo la protección de las fuentes de agua bruta de los residuos humanos y animales, su tratamiento adecuado y la protección del agua durante su distribución. El análisis de Escherichia coli (o bien de coliformes termotolerantes) es un índice por lo general fiable de la presencia o ausencia de Salmonella spp. en aguas de consumo.
Los síntomas de la gastroenteritis no tifoidea aparecen de 6 a 72 h después de la ingestión de agua o alimentos contaminados. La diarrea dura de tres a cinco días y cursa con fiebre y dolor abdominal. La enfermedad, por lo general, es de resolución espontánea. El periodo de incubación de la fiebre tifoidea puede durar de uno a catorce días, pero normalmente dura de tres a cinco días. La fiebre tifoidea es una enfermedad más grave y puede ser mortal. Aunque el tifus es poco frecuente en zonas con buenos sistemas de saneamiento, todavía es prevalente en otras regiones y enferman muchos millones de personas al año. El género Salmonella está ampliamente distribuido en el medio ambiente, pero algunas especies o serotipos presentan especificidad de hospedador. En concreto, S. typhi y, por lo general, S. Paratyphi están restringidas al ser humano, aunque S. Paratyphi puede infectar ocasionalmente al ganado. Muchos serotipos, incluidos S. Typhimurium y S. Enteritidis, infectan a las personas y a múltiples especies de animales, como aves de corral, vacas, cerdos, ovejas, otras aves e incluso reptiles. Los agentes patógenos típicamente acceden a los sistemas de distribución de agua mediante su contaminación fecal por descargas de aguas residuales, o por el ganado y los animales silvestres. Se ha detectado contaminación en una gran variedad de alimentos, incluida la leche. Salmonella se transmite por vía fecal-oral.
Las infecciones por serotipos no tifoideos se asocian principalmente con el contacto entre personas, el consumo de diversos alimentos contaminados y la exposición a animales. La infección por especies tifoideas se asocia con el consumo de agua o alimentos contaminados, siendo poco frecuente la transmisión directa entre personas. Los brotes de fiebre tifoidea transmitida por el agua tienen consecuencias devastadoras para la salud pública. Sin embargo, a pesar de su amplia distribución, es raro que las especies de Salmonella no tifoideas causen brotes transmitidos por el agua de consumo. En estos casos, frecuentemente debidos a S. typhimurium, la transmisión se ha asociado con el consumo de aguas subterráneas y superficiales contaminadas. En un brote de la enfermedad relacionado con el abastecimiento comunitario de agua de lluvia, se determinó que la contaminación procedía de heces de aves. Las especies de Salmonella son relativamente sensibles a la desinfección. En un PSA, pueden aplicarse como medidas de control para gestionar el riesgo la protección de las fuentes de agua bruta de los residuos humanos y animales, su tratamiento adecuado y la protección del agua durante su distribución. El análisis de Escherichia coli (o bien de coliformes termotolerantes) es un índice por lo general fiable de la presencia o ausencia de Salmonella spp. en aguas de consumo.
Shigella
Perteneciente a la familia
Enterobacteriaceae, está formado por bacilos gramnegativos, no esporulantes e
inmóviles que son aerobios facultativos. Las especies de este género tienen un
patrón antigénico complejo y su clasificación se basa en sus antígenos O
somáticos, muchos de los cuales son comunes a otros bacilos entéricos, como E.
coli. Hay cuatro especies: S. dysenteriae, S. flexneri, S. boydii y S. sonnei.
Shigella spp. puede ocasionar enfermedades intestinales graves, incluida la
disentería bacilar. Cada año se producen más de dos millones de infecciones que
ocasionan unas 600000 muertes, sobre todo en países en desarrollo. La mayoría
de las infecciones por Shigella se producen en niños menores de diez años. El
periodo de incubación de la shigelosis suele ser de 24 a 72 h. La ingestión de
tan solo 10 a 100 microorganismos puede producir una infección, una dosis
infectiva sustancialmente más baja que la de la mayoría de las demás bacterias
entéricas. Al comienzo de la enfermedad aparecen cólicos, fiebre y diarrea
acuosa.
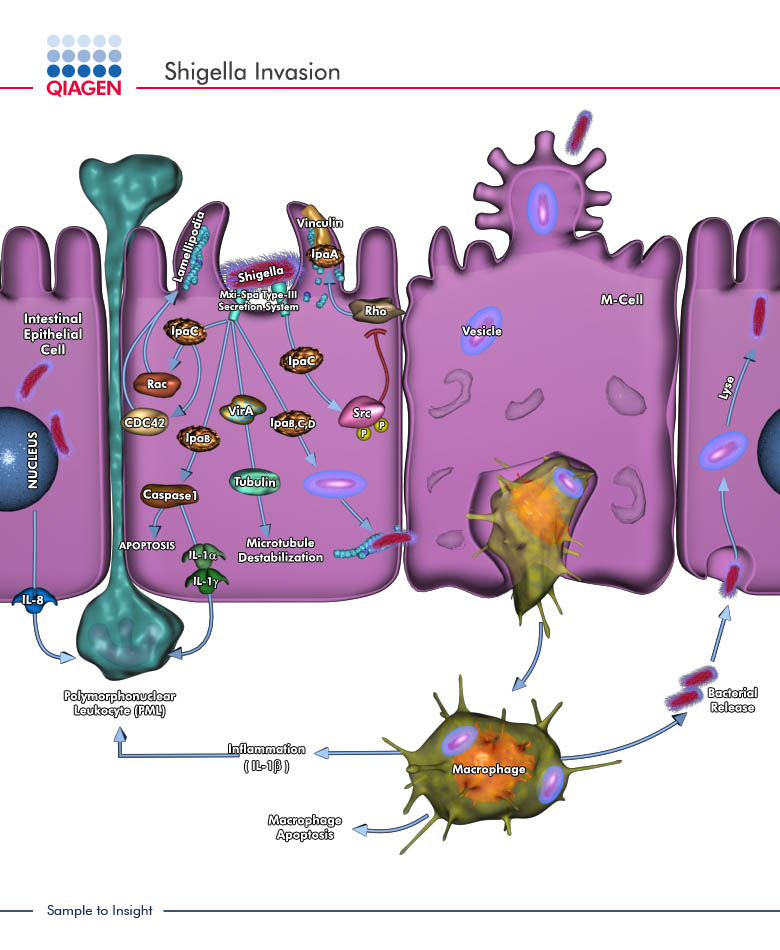
Todas las especies pueden producir enfermedades graves, pero la enfermedad producida por S. sonnei es, por lo general, relativamente leve y de resolución espontánea. En el caso de S. dysenteriae, las manifestaciones clínicas pueden desembocar en la formación de úlceras con diarrea hemorrágica y una concentración alta de neutrófilos en las heces. Estas manifestaciones están relacionadas con la producción de la toxina shiga por el microorganismo patógeno. Las especies del género Shigella están, al parecer, mejor adaptadas a la infección del ser humano que la mayoría de las demás bacterias entéricas patógenas. Según parece, los únicos hospedadores naturales de las shigelas son las personas y otros primates superiores. Las bacterias permanecen contenidas en las células epiteliales de sus hospedadores. Las epidemias de shigelosis se producen en núcleos con alta densidad de población y en lugares con higiene deficiente. Muchos casos de shigelosis están asociados con guarderías, cárceles y hospitales psiquiátricos. Los militares que trabajan sobre el terreno y las personas que viajan a zonas con saneamiento deficiente también son propensos a infectarse.

Shigella spp. son agentes patógenos entéricos que se transmiten predominantemente por vía fecaloral, mediante el contacto entre personas o por el agua y los alimentos contaminados. Se ha comprobado también que las moscas son un vector de transmisión del microorganismo presente en residuos fecales contaminados. Se ha documentado cierto número de grandes brotes de shigelosis transmitidos por el agua. Estos microorganismos no son particularmente estables en medios acuáticos, por lo que su presencia en el agua de consumo indica contaminación reciente con heces humanas. Es probable que los datos disponibles hayan subestimado su prevalencia en los sistemas de abastecimiento de agua, porque las técnicas de detección que se han utilizado en general tienen una sensibilidad y fiabilidad relativamente bajas. El control de Shigella spp. en los sistemas de abastecimiento de agua de consumo tiene una especialimportancia para la salud pública, por la gravedad de la enfermedad que ocasiona. Las especies del género Shigella son relativamente sensibles a la desinfección. En un PSA pueden aplicarse como medidas de control para gestionar el riesgo potencial la protección de las fuentes de agua bruta de los residuos humanos, un tratamiento adecuado y la protección del agua durante su distribución. El análisis de Escherichia coli (o bien de coliformes termotolerantes) es un índice por lo general fiable de la presencia o ausencia de Shigella spp. en las aguas de consumo.

Todas las especies pueden producir enfermedades graves, pero la enfermedad producida por S. sonnei es, por lo general, relativamente leve y de resolución espontánea. En el caso de S. dysenteriae, las manifestaciones clínicas pueden desembocar en la formación de úlceras con diarrea hemorrágica y una concentración alta de neutrófilos en las heces. Estas manifestaciones están relacionadas con la producción de la toxina shiga por el microorganismo patógeno. Las especies del género Shigella están, al parecer, mejor adaptadas a la infección del ser humano que la mayoría de las demás bacterias entéricas patógenas. Según parece, los únicos hospedadores naturales de las shigelas son las personas y otros primates superiores. Las bacterias permanecen contenidas en las células epiteliales de sus hospedadores. Las epidemias de shigelosis se producen en núcleos con alta densidad de población y en lugares con higiene deficiente. Muchos casos de shigelosis están asociados con guarderías, cárceles y hospitales psiquiátricos. Los militares que trabajan sobre el terreno y las personas que viajan a zonas con saneamiento deficiente también son propensos a infectarse.
Shigella spp. son agentes patógenos entéricos que se transmiten predominantemente por vía fecaloral, mediante el contacto entre personas o por el agua y los alimentos contaminados. Se ha comprobado también que las moscas son un vector de transmisión del microorganismo presente en residuos fecales contaminados. Se ha documentado cierto número de grandes brotes de shigelosis transmitidos por el agua. Estos microorganismos no son particularmente estables en medios acuáticos, por lo que su presencia en el agua de consumo indica contaminación reciente con heces humanas. Es probable que los datos disponibles hayan subestimado su prevalencia en los sistemas de abastecimiento de agua, porque las técnicas de detección que se han utilizado en general tienen una sensibilidad y fiabilidad relativamente bajas. El control de Shigella spp. en los sistemas de abastecimiento de agua de consumo tiene una especialimportancia para la salud pública, por la gravedad de la enfermedad que ocasiona. Las especies del género Shigella son relativamente sensibles a la desinfección. En un PSA pueden aplicarse como medidas de control para gestionar el riesgo potencial la protección de las fuentes de agua bruta de los residuos humanos, un tratamiento adecuado y la protección del agua durante su distribución. El análisis de Escherichia coli (o bien de coliformes termotolerantes) es un índice por lo general fiable de la presencia o ausencia de Shigella spp. en las aguas de consumo.
Staphylococcus aureus
Staphylococcus aureus es un
coco grampositivo, aerobio o anaerobio, inmóvil, no esporulante, con actividad
catalasa y coagulasa, que generalmente se dispone en racimos irregulares
semejantes a los de uvas. El género Staphylococcus contiene al menos quince
especies. Además de S. aureus, las especies S. epidermidis y S. saprophyticus
también se asocian con enfermedades humanas. Aunque Staphylococcus aureus forma
comúnmente parte de la microflora humana, puede producir enfermedad mediante
dos mecanismos distintos. Uno se basa en la capacidad de los microorganismos
para proliferar y propagarse ampliamente por los tejidos, y el otro en su
capacidad para producir toxinas y enzimas extracelulares. Las infecciones
basadas en la proliferación de los microorganismos son un problema
significativo en hospitales y otros centros de salud. La proliferación en los
tejidos puede producir manifestaciones como forúnculos, infecciones cutáneas,
infecciones postoperatorias de heridas, infecciones intestinales, septicemia,
endocarditis, osteomielitis y neumonía. Los síntomas clínicos de estas
infecciones tardan bastante en aparecer, por lo general varios días. La
enfermedad gastrointestinal (enterocolitis o intoxicación alimentaria) está
causada por una enterotoxina estafilocócica termoestable y se caracteriza por
vómitos explosivos, diarrea, fiebre, cólicos, desequilibrio hidroelectrolítico
y deshidratación. El comienzo de la enfermedad, en este caso, tiene lugar tras
un periodo de incubación característicamente corto, de 1 a 8 h.

Staphylococcus aureus es un microorganismo relativamente extendido en el medio ambiente, pero se encuentra principalmente en la piel y las mucosas de los animales. Forma parte de la flora microbiana normal de la piel humana y la prevalencia de la colonización nasofaríngea por este microorganismo es del 20 al 30% de los adultos. Los estafilococos se detectan ocasionalmente en el aparato digestivo y pueden detectarse en aguas residuales. Staphylococcus aureus puede ser liberado por contacto humano en medios acuáticos como piscinas, balnearios y otras aguas recreativas. También se ha detectado en aguas de consumo. El contacto a través de las manos es, con diferencia, la vía de transmisión más frecuente. Una higiene deficiente puede ocasionar la contaminación de los alimentos. Los alimentos como el jamón, las aves de corral y las ensaladas de patata y huevo conservadas a temperatura ambiente o a temperaturas más altas proporcionan un ambiente ideal para la proliferación de S. aureus y la liberación de toxinas. El consumo de alimentos que contienen toxinas de S. aureus puede producir intoxicación alimentaria por enterotoxinas en pocas horas. Aunque S. aureus puede estar presente en aguas de consumo, no hay indicios de su transmisión por el consumo de estas aguas. A pesar de que los estafilococos son ligeramente más resistente que E. coli a las concentraciones de cloro residuales, su presencia en el agua se controla con facilidad mediante procesos de tratamiento y desinfección convencionales. Dado que el material fecal no es su fuente habitual, el análisis de E. coli (o bien de coliformes termotolerantes) no es un índice adecuado de la presencia o ausencia de S. aureus en aguas de consumo.
Staphylococcus aureus es un microorganismo relativamente extendido en el medio ambiente, pero se encuentra principalmente en la piel y las mucosas de los animales. Forma parte de la flora microbiana normal de la piel humana y la prevalencia de la colonización nasofaríngea por este microorganismo es del 20 al 30% de los adultos. Los estafilococos se detectan ocasionalmente en el aparato digestivo y pueden detectarse en aguas residuales. Staphylococcus aureus puede ser liberado por contacto humano en medios acuáticos como piscinas, balnearios y otras aguas recreativas. También se ha detectado en aguas de consumo. El contacto a través de las manos es, con diferencia, la vía de transmisión más frecuente. Una higiene deficiente puede ocasionar la contaminación de los alimentos. Los alimentos como el jamón, las aves de corral y las ensaladas de patata y huevo conservadas a temperatura ambiente o a temperaturas más altas proporcionan un ambiente ideal para la proliferación de S. aureus y la liberación de toxinas. El consumo de alimentos que contienen toxinas de S. aureus puede producir intoxicación alimentaria por enterotoxinas en pocas horas. Aunque S. aureus puede estar presente en aguas de consumo, no hay indicios de su transmisión por el consumo de estas aguas. A pesar de que los estafilococos son ligeramente más resistente que E. coli a las concentraciones de cloro residuales, su presencia en el agua se controla con facilidad mediante procesos de tratamiento y desinfección convencionales. Dado que el material fecal no es su fuente habitual, el análisis de E. coli (o bien de coliformes termotolerantes) no es un índice adecuado de la presencia o ausencia de S. aureus en aguas de consumo.
Vibrio
El género Vibrio está
formado por bacterias gramnegativas pequeñas, curvadas (con forma de coma) y
con un único flagelo polar. Las especies se tipifican en función de sus
antígenos O. Hay varias especies patógenas: V. cholerae, V. parahaemolyticus y
V. vulnificus. Vibrio cholerae es la única especie patógena relevante en medios
dulceacuícolas. Aunque hay varios serotipos que pueden causar diarrea, el O1 y
el O139 son actualmente los únicos que causan los síntomas de cólera clásicos,
en los que una fracción de los enfermos padece diarrea acuosa grave y
fulminante. El serotipo O1 se ha dividido, a su vez, en los biotipos «clásico»
y «El Tor». Este último se caracteriza, entre otras propiedades, por su
capacidad para producir una hemolisina termolábil dializable activa contra
eritrocitos de ovejas y cabras. Se considera que el biotipo clásico fue
responsable de las seis primeras pandemias de cólera, mientras que el biotipo
El Tor es el causante de la séptima pandemia, que comenzó en 1961.

Las cepas de V. cholerae O1 y O139 que causan el cólera producen una enterotoxina (la toxina del cólera) que altera los flujos de iones a través de la mucosa intestinal, ocasionando una pérdida considerable de agua y electrolitos en las heces líquidas. Otros factores infectivos son un factor de adhesión y una fimbria de unión al hospedador. Todavía hay epidemias de cólera en muchas regiones del mundo en desarrollo. Los síntomas los produce la enterotoxina termolábil del cólera propia de las cepas toxígenas de V. cholerae O1 y O139. Una gran proporción de las personas infectadas no desarrollan la enfermedad: alrededor del 60% de las infecciones del biotipo clásico y el 75% de las de El Tor son asintomáticas. La manifestación sintomática de la enfermedad puede ser leve, moderada o grave. Los síntomas iniciales del cólera son un aumento del peristaltismo seguido de la producción de deposiciones acuosas y sueltas de tono blanquecino con pequeños gránulos (con aspecto de «agua de arroz») y restos de mucosa, en las que el enfermo puede perder hasta 10 o 15 litros de líquido al día. Se han encontrado cepas toxígenas de V. cholerae asociadas a organismos acuáticos como moluscos, crustáceos, plantas, algas y cianobacterias. Las cantidades asociadas a estos organismos acuáticos son a menudo mayores que las presentes en la masa de agua. Se han aislado cepas no toxígenas de V. cholerae en aves y herbívoros en regiones alejadas de aguas marinas o costeras. La prevalencia de V. cholerae disminuye a temperaturas del agua inferiores a 20 ºC. El cólera se transmite típicamente por vía fecal-oral y la infección se contrae predominantemente por la ingestión de alimentos o agua con contaminación fecal. El gran número de microorganismos necesario para causar una infección hace que el contacto entre personas sea una vía de transmisión improbable.

La contaminación del agua debida a un saneamiento deficiente es responsable de la transmisión en gran medida, pero no explica por completo la recurrencia estacional, por lo que deben influir otros factores además del saneamiento deficiente. La presencia de los serotipos O1 y O139 patógenos de V. cholerae en aguas de consumo tiene una importancia fundamental para la salud pública y puede tener consecuencias económicas y de salud graves en las poblaciones afectadas. Vibrio cholerae es muy sensible a los tratamientos de desinfección. En un PSA, pueden aplicarse como medidas de control para gestionar el riesgo potencial de cepas toxígenas de V. Cholerae la protección de las fuentes de agua bruta de los residuos humanos, un tratamiento adecuado y la protección del agua durante su distribución.
Las cepas de V. cholerae O1 y O139 que causan el cólera producen una enterotoxina (la toxina del cólera) que altera los flujos de iones a través de la mucosa intestinal, ocasionando una pérdida considerable de agua y electrolitos en las heces líquidas. Otros factores infectivos son un factor de adhesión y una fimbria de unión al hospedador. Todavía hay epidemias de cólera en muchas regiones del mundo en desarrollo. Los síntomas los produce la enterotoxina termolábil del cólera propia de las cepas toxígenas de V. cholerae O1 y O139. Una gran proporción de las personas infectadas no desarrollan la enfermedad: alrededor del 60% de las infecciones del biotipo clásico y el 75% de las de El Tor son asintomáticas. La manifestación sintomática de la enfermedad puede ser leve, moderada o grave. Los síntomas iniciales del cólera son un aumento del peristaltismo seguido de la producción de deposiciones acuosas y sueltas de tono blanquecino con pequeños gránulos (con aspecto de «agua de arroz») y restos de mucosa, en las que el enfermo puede perder hasta 10 o 15 litros de líquido al día. Se han encontrado cepas toxígenas de V. cholerae asociadas a organismos acuáticos como moluscos, crustáceos, plantas, algas y cianobacterias. Las cantidades asociadas a estos organismos acuáticos son a menudo mayores que las presentes en la masa de agua. Se han aislado cepas no toxígenas de V. cholerae en aves y herbívoros en regiones alejadas de aguas marinas o costeras. La prevalencia de V. cholerae disminuye a temperaturas del agua inferiores a 20 ºC. El cólera se transmite típicamente por vía fecal-oral y la infección se contrae predominantemente por la ingestión de alimentos o agua con contaminación fecal. El gran número de microorganismos necesario para causar una infección hace que el contacto entre personas sea una vía de transmisión improbable.
La contaminación del agua debida a un saneamiento deficiente es responsable de la transmisión en gran medida, pero no explica por completo la recurrencia estacional, por lo que deben influir otros factores además del saneamiento deficiente. La presencia de los serotipos O1 y O139 patógenos de V. cholerae en aguas de consumo tiene una importancia fundamental para la salud pública y puede tener consecuencias económicas y de salud graves en las poblaciones afectadas. Vibrio cholerae es muy sensible a los tratamientos de desinfección. En un PSA, pueden aplicarse como medidas de control para gestionar el riesgo potencial de cepas toxígenas de V. Cholerae la protección de las fuentes de agua bruta de los residuos humanos, un tratamiento adecuado y la protección del agua durante su distribución.
Yersinia
El género Yersinia
pertenece a la familia Enterobacteriaceae y comprende siete especies. Las especies
Y. pestis, Y. pseudotuberculosis y ciertos serotipos de Y. enterocolitica son
patógenos para el ser humano. Yersinia pestis es la causa de la peste bubónica
y se transmite por contacto con roedores y sus pulgas. Los microorganismos del
género Yersinia son bacilos gramnegativos, móviles a 25ºC pero no a 37ºC.
Yersinia enterocolitica penetra en las células de la mucosa intestinal y
produce úlceras en el íleo terminal. La yersiniosis se manifiesta generalmente
en forma de gastroenteritis aguda con diarrea, fiebre y dolor abdominal. Otra
manifestación clínica es la formación de «bubones» (inflamación dolorosa de los
ganglios linfáticos o linfadenomegalia). Parece que la enfermedad es más grave
en niños que en adultos. Los animales domésticos y silvestres son el reservorio
principal de Yersinia spp.; los cerdos son el reservorio principal de Y.
enterocolitica patógena, mientras que los roedores y otros animales pequeños
son el reservorio principal de Y. pseudotuberculosis. Se ha detectado Y.
enterocolitica patógena en aguas residuales y en aguas superficiales
contaminadas. Sin embargo, habitualmente, las cepas de Y. enterocolitica
detectadas en el agua de consumo son cepas no patógenas de probable origen
ambiental. Parece que al menos algunas especies y cepas de Yersinia pueden
reproducirse en medios acuáticos si contienen al menos cantidades mínimas de
nitrógeno orgánico, incluso a temperaturas tan bajas como 4ºC. Las yersinias se
transmiten por vía fecal-oral y se considera que la fuente de infección principal
son los alimentos, en particular la carne y los productos cárnicos, la leche y
los productos lácteos. También puede producirse infección por ingestión de agua
contaminada, y se ha comprobado asimismo la transmisión directa entre personas
y de animales a personas.

Aunque la mayoría de las especies de Yersinia detectadas en el agua probablemente no son patógenas, se han presentado pruebas circunstanciales que apoyan la transmisión a personas de Yersinia procedentes de agua de consumo no tratada. La fuente más probable de cepas patógenas de Yersinia spp. son los desechos humanos o animales. Estos microorganismos son sensibles a los procesos de desinfección. En un PSA, pueden aplicarse como medidas de control para minimizar la presencia de cepas patógenas de Yersinia spp. en las aguas de consumo la protección de las fuentes de agua bruta de los residuos humanos y animales, una desinfección adecuada y la protección del agua durante su distribución. Debido a la prolongada supervivencia o proliferación de algunas cepas de Yersinia spp. en el agua, el análisis de E. coli (o bien de coliformes termotolerantes) no es un índice adecuado de la presencia o ausencia de estos microorganismos en el agua de consumo. Valen las siguientes recomendaciones:
Aunque la mayoría de las especies de Yersinia detectadas en el agua probablemente no son patógenas, se han presentado pruebas circunstanciales que apoyan la transmisión a personas de Yersinia procedentes de agua de consumo no tratada. La fuente más probable de cepas patógenas de Yersinia spp. son los desechos humanos o animales. Estos microorganismos son sensibles a los procesos de desinfección. En un PSA, pueden aplicarse como medidas de control para minimizar la presencia de cepas patógenas de Yersinia spp. en las aguas de consumo la protección de las fuentes de agua bruta de los residuos humanos y animales, una desinfección adecuada y la protección del agua durante su distribución. Debido a la prolongada supervivencia o proliferación de algunas cepas de Yersinia spp. en el agua, el análisis de E. coli (o bien de coliformes termotolerantes) no es un índice adecuado de la presencia o ausencia de estos microorganismos en el agua de consumo. Valen las siguientes recomendaciones:
· Beber y servir solamente la leche o los productos
lácteos pasteurizados.
· Lavar las manos con el jabón y agua particularmente
antes de comer y de preparar el alimento; y después de contacto con los
animales o la manipulación de la carne cruda.
· El corte separado para la carne cruda y los otros
alimentos.
· Limpiar todos los tableros y utensilios del corte
con el jabón y la agua caliente después de preparar la carne cruda.
· Siempre cocinar muy bien la carne antes de ser
consumida, especialmente productos del cerdo.
· Disponer de las heces animales y esterilizar
cualquier cosa que hayan tocado.
· Evitar de beber directamente de fuentes de agua
naturales, particularmente si el agua es de tierras de labranza cercanas a
donde se crían ganados.
Virus patógenos
Forman parte de este grupo tipos de virus muy
conocidos, como los enterovirus, los astrovirus, los adenovirus entéricos, los
ortorreovirus, los calicivirus y los virus de la hepatitis A y E. Los virus
entéricos incluyen una amplia gama de virus, algunos de los cuales son causas importantes
de morbilidad y mortalidad mundial. Los diferentes virus entéricos difieren en
estructura, composición, ácido nucleico y morfología, así como en la cantidad y
frecuencia de excreción, supervivencia ambiental y resistencia a los procesos
de tratamiento del agua. Los virus entéricos tienen cápsides resistentes que
los permiten sobrevivir en condiciones ambientales desfavorables y resistir las
condiciones de acidez y de actividad proteolítica del estómago en su camino
hacia el duodeno, donde infectan las células epiteliales vulnerables.
Los virus entéricos se utilizan como microorganismos indicadores o índices debido a las limitaciones de las otras opciones disponibles, ya que la capacidad de supervivencia de las bacterias fecales en medios acuáticos y su sensibilidad a los procesos de tratamiento y desinfección difieren sustancialmente de las de los virus entéricos. Por lo tanto, el monitoreo basado en uno o más representantes del gran grupo de los virus entéricos sería más útil para evaluar la presencia de cualquiera de los virus entéricos en el agua y su respuesta a las medidas de control. En todo el mundo, los virus entéricos son excretados por las personas con una frecuencia y en cantidades tales que hacen que muchos de estos virus estén presentes universalmente y en cantidades sustanciales en las aguas residuales. Sin embargo, la prevalencia de especies individuales puede variar en gran medida, debido a variaciones en las tasas de infección y excreción. Las cantidades serán mucho mayores en caso de epidemia. Aún no hay disponibles métodos prácticos para el monitoreo sistemático de un amplio espectro de virus entéricos en sistemas de abastecimiento de agua.

Los virus que se detectan con más facilidad pertenecen a los grupos de los enterovirus, los adenovirus y los ortorreovirus: estos virus están presentes en cantidades relativamente altas en ambientes contaminados y se pueden detectar mediante técnicas de costo moderado y razonablemente prácticas que se basan en su efecto citopatógeno en cultivos celulares y dan resultados en 3 a 12 días (según el tipo de virus). Se pueden hacer análisis para validar la eficacia de procesos de tratamiento y, en algunos casos, pueden formar parte de investigaciones específicas para comprobar la eficacia de los procesos. Los tiempos de incubación, el costo y la complejidad relativa de los análisis de virus entéricos hacen que no sean adecuados para el monitoreo operativo o de verificación (incluida la vigilancia). Los ortorreovirus y al menos las cepas vacunales de virus poliomielíticos que se detectan en muchos medios acuáticos, tienen también la ventaja de que no suponen un riesgo para la salud de los auxiliares de laboratorio. La presencia de cualquier virus entérico en el agua de consumo debería considerarse un índice de la posible presencia de otros virus entéricos, y es una prueba concluyente de contaminación fecal, así como de fallos en los procesos de tratamiento y desinfección del agua.

La mayoría de los virus asociados con la transmisión por el agua son los que pueden infectar el aparato digestivo y son excretados en las heces de las personas infectadas (virus entéricos). Exceptuando el virus de la hepatitis E, el ser humano se considera la única fuente de especies de virus que infectan a nuestra especie. Los virus entéricos habitualmente ocasionan enfermedades agudas con un periodo de incubación corto. El agua puede también contribuir a la transmisión de otros virus con modos de acción diferentes. Hay muy diversos tipos de virus que pueden ocasionar muy diversas infecciones y síntomas, con diferentes vías de transmisión, vías y lugares de infección y vías de excreción. Pueden darse diversas combinaciones de vías y lugares de infección, y no siempre siguen pautas previstas. Por ejemplo, los virus que se consideran principalmente causa de infecciones y síntomas respiratorios suelen transmitirse de persona a persona en gotículas expulsadas al respirar.

Sin embargo, algunos de estos virus respiratorios pueden excretarse en las heces, lo que puede ocasionar la contaminación del agua y la subsiguiente transmisión por aerosoles y gotículas. Otro ejemplo son los virus excretados en la orina, como los poliomavirus, que podrían contaminar el agua y posiblemente ser transmitidos por esa vía, con posibles efectos sobre la salud a largo plazo, como cáncer, que no se relacionan fácilmente, desde el punto de vista epidemiológico, con la transmisión por el agua. El género Enterovirus, perteneciente a la familia Picornaviridae, comprende 69 serotipos (especies) que infectan al ser humano: los tipos 1-3 del virus de la poliomielitis, los tipos A1-A24 y B1-B6 del virus de Coxsackie, los tipos 1-33 del virus ECHO y los tipos EV69-EV73 de enterovirus numerados. Los miembros de este género se conocen colectivamente como enterovirus. Otras especies del género no infectan a las personas sino a otros animales; por ejemplo el grupo de los enterovirus bovinos. Los enterovirus están entre los virus más pequeños conocidos y constan de un genoma de ARN monocatenario rodeado por una cápside icosaédrica sin envoltura con un diámetro de 20 a 30 nm. Algunas especies del género se pueden aislar con facilidad por su efecto citopatógeno en cultivos celulares, en particular el virus de la poliomielitis, el virus de Coxsackie B, el virus ECHO y los enterovirus.

Las personas infectadas por enterovirus los excretan en las heces. De los tipos de virus detectables mediante técnicas convencionales de aislamiento en cultivo celular, los enterovirus son, por lo general, los que se encuentran en mayor abundancia en aguas residuales, recursos hídricos y aguas de consumo tratadas. Los virus se detectan también fácilmente en muchos alimentos. Se considera que las vías de transmisión predominantes de los enterovirus en las comunidades son el contacto entre personas y la inhalación de virus transportados por el aire o en gotículas respiratorias. La transmisión por el agua de consumo también podría ser importante, pero todavía no se ha confirmado. La transmisión por el agua de enterovirus (los virus de Coxsackie A16 y B5) se ha confirmado, desde el punto de vista epidemiológico, únicamente en dos brotes que se relacionaron con niños que se bañaron en aguas lacustres en la década de 1970. Se ha comprobado la presencia de concentraciones substanciales de enterovirus en fuentes de agua bruta y en aguas de consumo tratadas. Dada su prevalencia, el agua de consumo es una fuente probable, si bien no confirmada, de infecciones por enterovirus. La escasa información sobre el papel de la transmisión por el agua puede deberse a diversos factores, como el amplio espectro de síntomas clínicos, las infecciones asintomáticas frecuentes, la diversidad de serotipos y la predominancia de la transmisión de persona a persona. Se han detectado enterovirus en aguas de consumo que cumplían las especificaciones aceptadas de tratamiento, desinfección y presencia de microorganismos indicadores convencionales. En un PSA, las medidas de control orientadas a reducir el riesgo potencial derivado de los enterovirus deben centrarse en la prevención de la contaminación del agua de alimentación por residuos humanos, y su posterior tratamiento y desinfección adecuados. Deberá validarse la eficacia de los procesos de tratamiento utilizados para eliminar los enterovirus. Las aguas de consumo deben también protegerse de la contaminación durante su distribución.

El análisis de E. coli (o bien de coliformes termotolerantes) no es un índice fiable de la presencia o ausencia de enterovirus en aguas de consumo, ya que los virus son más resistentes a la desinfección. Virus de la hepatitis A: El VHA es la única especie del género Hepatovirus de la familia Picornaviridae. Este virus comparte los rasgos morfológicos y estructurales básicos de otros grupos de la familia, como los enterovirus. El VHA del ser humano y el de los simios tienen genotipos diferentes. El VHA no se puede detectar ni cultivar con facilidad en los sistemas de cultivo celular convencionales y su detección en muestras ambientales se basa en el uso de técnicas de RPC. El VHA es muy contagioso y se considera que su dosis infectiva es baja. El virus causa la hepatitis A, también llamada «hepatitis infecciosa». Al igual que otros virus entéricos, el VHA accede, por ingestión, al aparato digestivo e infecta las células epiteliales. Desde ahí, el virus penetra en el torrente sanguíneo y llega al hígado, donde puede dañar gravemente las células hepáticas. En hasta el 90% de los casos, sobre todo en niños, el daño hepático es escaso o nulo, la infección transcurre sin síntomas clínicos y produce inmunidad permanente. En general, la gravedad de la enfermedad aumenta con la edad. Los daños producidos a las células hepáticas ocasionan la liberación de enzimas hepáticas, como la aspartatoaminotransferasa, que se pueden detectar en el torrente sanguíneo y se utilizan como instrumento de diagnóstico. Otra consecuencia de los daños es que falla la capacidad del hígado de eliminar la bilirrubina del torrente sanguíneo; su acumulación produce los síntomas típicos de ictericia y orina oscura. Después de un periodo de incubación relativamente largo, de unos 28 a 30 días de media, la enfermedad característicamente se manifiesta de forma repentina, con síntomas como fiebre, decaimiento, náuseas, anorexia, molestias abdominales y, finalmente, ictericia. Aunque por lo general la mortalidad es menor que el 1%, la reparación de los daños hepáticos es un proceso lento que puede mantener a los enfermos incapacitados durante seis semanas o más, con importantes consecuencias en términos de carga de morbilidad. La mortalidad es mayor en personas de más de 50 años. El VHA está distribuido por todo el mundo, pero la prevalencia de la enfermedad clínica presenta características geográficas típicas.

El VHA se excreta en la materia fecal de las personas infectadas y hay pruebas epidemiológicas sólidas de que el agua y los alimentos contaminados por heces son fuentes comunes del virus. En zonas con saneamiento deficiente los niños a menudo se infectan a una edad muy temprana y adquieren inmunidad permanente sin manifestar síntomas clínicos de la enfermedad. En zonas con un buen saneamiento la infección tiende a producirse en etapas posteriores de la vida. La vía de transmisión más común es, probablemente, de persona a persona, pero los alimentos y el agua contaminados son fuentes de infección importantes. Las pruebas epidemiológicas de la transmisión por el agua del VHA son más concluyentes que las correspondientes a cualquier otro virus. También son relativamente frecuentes los brotes de origen alimentario, en los que los focos de infección incluyen manipuladores de alimentos infectados, marisco recolectado en aguas contaminadas y frutas y hortalizas frescas contaminadas. Las personas que viajan de zonas con buen saneamiento a zonas con saneamiento deficiente se exponen a un riesgo de infección elevado. La infección también puede transmitirse por el consumo de drogas, por vía intravenosa o por otras vías. Se ha comprobado la transmisión del VHA por aguas de consumo, y la presencia del virus en el agua de consumo constituye un riesgo importante para la salud. En un PSA, las medidas de control orientadas a reducir el riesgo potencial derivado del VHA deben centrarse en la prevención de la contaminación del agua de alimentación por residuos humanos, y su posterior tratamiento y desinfección adecuados. Deberá validarse la eficacia de los procesos de tratamiento utilizados para eliminar el VHA. Las aguas de consumo deben también protegerse de la contaminación durante su distribución. El análisis de E. coli (o bien de coliformes termotolerantes) no es un índice fiable de la presencia o ausencia de VHA en aguas de consumo, ya que los virus son más resistentes a la desinfección.

El Virus de la hepatitis E tiene un genoma de ARN monocatenario, en una cápside icosaédrica sin envoltura de unos 27 a 34 nm de diámetro. El VHE tiene propiedades similares a muchos otros virus, por lo que es complejo clasificarlo. Durante un tiempo, el VHE se clasificó en la familia Caliciviridae, pero más recientemente se ha incluido en un grupo independiente de virus similares al de la hepatitis E. Mientras que el VHA humano consiste en un único serotipo definido claramente, hay indicios de variaciones antigénicas en el VHE, e incluso, posiblemente, diferentes serotipos del virus. El VHE no se puede detectar ni cultivar con facilidad en los sistemas de cultivo celular convencionales y su detección en muestras ambientales se basa en el uso de técnicas de RPC. El VHE causa una hepatitis que es similar en muchos aspectos a la causada por el VHA. No obstante, el periodo de incubación tiende a ser más largo (40 días de media) y las infecciones conllevan típicamente una tasa de mortalidad de hasta el 25% en mujeres embarazadas. En las regiones endémicas, las primeras infecciones se dan típicamente en adultos jóvenes y no en niños de corta edad. A pesar de la evidencia de variación antigénica, al parecer, una infección única proporciona inmunidad permanente contra el VHE. La distribución geográfica mundial de la prevalencia es característica: el VHE es endémico y ocasiona enfermedades clínicas en ciertas partes del mundo en desarrollo, como la India, Nepal, Asia central, México y partes de África.

En muchas de estas regiones el VHE es la causa principal de hepatitis vírica. Aunque la seroprevalencia puede ser elevada, los casos clínicos y brotes son poco frecuentes en otras regiones del mundo como Japón, Sudáfrica, el Reino Unido, América del Sur y del Norte, Oceanía y Europa central. Se desconoce la razón de la escasez de casos clínicos en regiones donde hay presencia del virus. El VHE se excreta en las heces de las personas infectadas y se ha detectado en aguas residuales, tanto tratadas como sin tratar. El agua contaminada se ha asociado con grandes epidemias. La característica distintiva del VHE es que es el único virus entérico con un reservorio significativo en animales, incluidos los domésticos, en particular el ganado porcino, y también el vacuno y el caprino, e incluso en roedores. Se ha notificado la transmisión secundaria del VHE de enfermos a personas con las que han tenido contacto y, en particular, al personal de enfermería, aunque parece ser mucho menos frecuente que en el caso del VHA. La menor tasa de transmisión entre personas sugiere que el agua contaminada fecalmente podría tener un papel mucho más importante en la transmisión del VHE que en la del VHA. Los reservorios animales también pueden servir como vías de exposición, pero todavía no se ha determinado su importancia en la infección del VHE al ser humano. Se ha confirmado que el agua contaminada puede ser fuente de VHE, y la presencia del virus en el agua de consumo constituye un riesgo importante para la salud.

No hay datos analíticos sobre la resistencia del virus a los procesos de desinfección, pero los datos sobre epidemias de origen hídrico sugieren que el VHE podría ser igual de resistente que otros virus entéricos. En un PSA, las medidas de control orientadas a reducir el riesgo potencial derivado del VHE deben centrarse en la prevención de la contaminación del agua de alimentación por residuos humanos o animales, y su posterior tratamiento y desinfección adecuados. Deberá validarse la eficacia de los procesos de tratamiento utilizados para eliminar el VHE. Las aguas de consumo deben también protegerse de la contaminación durante su distribución. El análisis de E. coli (o bien de coliformes termotolerantes) no es un índice fiable de la presencia o ausencia de VHE en aguas de consumo, ya que los virus son probablemente más resistentes a la desinfección.

Los virus entéricos se utilizan como microorganismos indicadores o índices debido a las limitaciones de las otras opciones disponibles, ya que la capacidad de supervivencia de las bacterias fecales en medios acuáticos y su sensibilidad a los procesos de tratamiento y desinfección difieren sustancialmente de las de los virus entéricos. Por lo tanto, el monitoreo basado en uno o más representantes del gran grupo de los virus entéricos sería más útil para evaluar la presencia de cualquiera de los virus entéricos en el agua y su respuesta a las medidas de control. En todo el mundo, los virus entéricos son excretados por las personas con una frecuencia y en cantidades tales que hacen que muchos de estos virus estén presentes universalmente y en cantidades sustanciales en las aguas residuales. Sin embargo, la prevalencia de especies individuales puede variar en gran medida, debido a variaciones en las tasas de infección y excreción. Las cantidades serán mucho mayores en caso de epidemia. Aún no hay disponibles métodos prácticos para el monitoreo sistemático de un amplio espectro de virus entéricos en sistemas de abastecimiento de agua.
Los virus que se detectan con más facilidad pertenecen a los grupos de los enterovirus, los adenovirus y los ortorreovirus: estos virus están presentes en cantidades relativamente altas en ambientes contaminados y se pueden detectar mediante técnicas de costo moderado y razonablemente prácticas que se basan en su efecto citopatógeno en cultivos celulares y dan resultados en 3 a 12 días (según el tipo de virus). Se pueden hacer análisis para validar la eficacia de procesos de tratamiento y, en algunos casos, pueden formar parte de investigaciones específicas para comprobar la eficacia de los procesos. Los tiempos de incubación, el costo y la complejidad relativa de los análisis de virus entéricos hacen que no sean adecuados para el monitoreo operativo o de verificación (incluida la vigilancia). Los ortorreovirus y al menos las cepas vacunales de virus poliomielíticos que se detectan en muchos medios acuáticos, tienen también la ventaja de que no suponen un riesgo para la salud de los auxiliares de laboratorio. La presencia de cualquier virus entérico en el agua de consumo debería considerarse un índice de la posible presencia de otros virus entéricos, y es una prueba concluyente de contaminación fecal, así como de fallos en los procesos de tratamiento y desinfección del agua.
La mayoría de los virus asociados con la transmisión por el agua son los que pueden infectar el aparato digestivo y son excretados en las heces de las personas infectadas (virus entéricos). Exceptuando el virus de la hepatitis E, el ser humano se considera la única fuente de especies de virus que infectan a nuestra especie. Los virus entéricos habitualmente ocasionan enfermedades agudas con un periodo de incubación corto. El agua puede también contribuir a la transmisión de otros virus con modos de acción diferentes. Hay muy diversos tipos de virus que pueden ocasionar muy diversas infecciones y síntomas, con diferentes vías de transmisión, vías y lugares de infección y vías de excreción. Pueden darse diversas combinaciones de vías y lugares de infección, y no siempre siguen pautas previstas. Por ejemplo, los virus que se consideran principalmente causa de infecciones y síntomas respiratorios suelen transmitirse de persona a persona en gotículas expulsadas al respirar.
Sin embargo, algunos de estos virus respiratorios pueden excretarse en las heces, lo que puede ocasionar la contaminación del agua y la subsiguiente transmisión por aerosoles y gotículas. Otro ejemplo son los virus excretados en la orina, como los poliomavirus, que podrían contaminar el agua y posiblemente ser transmitidos por esa vía, con posibles efectos sobre la salud a largo plazo, como cáncer, que no se relacionan fácilmente, desde el punto de vista epidemiológico, con la transmisión por el agua. El género Enterovirus, perteneciente a la familia Picornaviridae, comprende 69 serotipos (especies) que infectan al ser humano: los tipos 1-3 del virus de la poliomielitis, los tipos A1-A24 y B1-B6 del virus de Coxsackie, los tipos 1-33 del virus ECHO y los tipos EV69-EV73 de enterovirus numerados. Los miembros de este género se conocen colectivamente como enterovirus. Otras especies del género no infectan a las personas sino a otros animales; por ejemplo el grupo de los enterovirus bovinos. Los enterovirus están entre los virus más pequeños conocidos y constan de un genoma de ARN monocatenario rodeado por una cápside icosaédrica sin envoltura con un diámetro de 20 a 30 nm. Algunas especies del género se pueden aislar con facilidad por su efecto citopatógeno en cultivos celulares, en particular el virus de la poliomielitis, el virus de Coxsackie B, el virus ECHO y los enterovirus.
Las personas infectadas por enterovirus los excretan en las heces. De los tipos de virus detectables mediante técnicas convencionales de aislamiento en cultivo celular, los enterovirus son, por lo general, los que se encuentran en mayor abundancia en aguas residuales, recursos hídricos y aguas de consumo tratadas. Los virus se detectan también fácilmente en muchos alimentos. Se considera que las vías de transmisión predominantes de los enterovirus en las comunidades son el contacto entre personas y la inhalación de virus transportados por el aire o en gotículas respiratorias. La transmisión por el agua de consumo también podría ser importante, pero todavía no se ha confirmado. La transmisión por el agua de enterovirus (los virus de Coxsackie A16 y B5) se ha confirmado, desde el punto de vista epidemiológico, únicamente en dos brotes que se relacionaron con niños que se bañaron en aguas lacustres en la década de 1970. Se ha comprobado la presencia de concentraciones substanciales de enterovirus en fuentes de agua bruta y en aguas de consumo tratadas. Dada su prevalencia, el agua de consumo es una fuente probable, si bien no confirmada, de infecciones por enterovirus. La escasa información sobre el papel de la transmisión por el agua puede deberse a diversos factores, como el amplio espectro de síntomas clínicos, las infecciones asintomáticas frecuentes, la diversidad de serotipos y la predominancia de la transmisión de persona a persona. Se han detectado enterovirus en aguas de consumo que cumplían las especificaciones aceptadas de tratamiento, desinfección y presencia de microorganismos indicadores convencionales. En un PSA, las medidas de control orientadas a reducir el riesgo potencial derivado de los enterovirus deben centrarse en la prevención de la contaminación del agua de alimentación por residuos humanos, y su posterior tratamiento y desinfección adecuados. Deberá validarse la eficacia de los procesos de tratamiento utilizados para eliminar los enterovirus. Las aguas de consumo deben también protegerse de la contaminación durante su distribución.
El análisis de E. coli (o bien de coliformes termotolerantes) no es un índice fiable de la presencia o ausencia de enterovirus en aguas de consumo, ya que los virus son más resistentes a la desinfección. Virus de la hepatitis A: El VHA es la única especie del género Hepatovirus de la familia Picornaviridae. Este virus comparte los rasgos morfológicos y estructurales básicos de otros grupos de la familia, como los enterovirus. El VHA del ser humano y el de los simios tienen genotipos diferentes. El VHA no se puede detectar ni cultivar con facilidad en los sistemas de cultivo celular convencionales y su detección en muestras ambientales se basa en el uso de técnicas de RPC. El VHA es muy contagioso y se considera que su dosis infectiva es baja. El virus causa la hepatitis A, también llamada «hepatitis infecciosa». Al igual que otros virus entéricos, el VHA accede, por ingestión, al aparato digestivo e infecta las células epiteliales. Desde ahí, el virus penetra en el torrente sanguíneo y llega al hígado, donde puede dañar gravemente las células hepáticas. En hasta el 90% de los casos, sobre todo en niños, el daño hepático es escaso o nulo, la infección transcurre sin síntomas clínicos y produce inmunidad permanente. En general, la gravedad de la enfermedad aumenta con la edad. Los daños producidos a las células hepáticas ocasionan la liberación de enzimas hepáticas, como la aspartatoaminotransferasa, que se pueden detectar en el torrente sanguíneo y se utilizan como instrumento de diagnóstico. Otra consecuencia de los daños es que falla la capacidad del hígado de eliminar la bilirrubina del torrente sanguíneo; su acumulación produce los síntomas típicos de ictericia y orina oscura. Después de un periodo de incubación relativamente largo, de unos 28 a 30 días de media, la enfermedad característicamente se manifiesta de forma repentina, con síntomas como fiebre, decaimiento, náuseas, anorexia, molestias abdominales y, finalmente, ictericia. Aunque por lo general la mortalidad es menor que el 1%, la reparación de los daños hepáticos es un proceso lento que puede mantener a los enfermos incapacitados durante seis semanas o más, con importantes consecuencias en términos de carga de morbilidad. La mortalidad es mayor en personas de más de 50 años. El VHA está distribuido por todo el mundo, pero la prevalencia de la enfermedad clínica presenta características geográficas típicas.
El VHA se excreta en la materia fecal de las personas infectadas y hay pruebas epidemiológicas sólidas de que el agua y los alimentos contaminados por heces son fuentes comunes del virus. En zonas con saneamiento deficiente los niños a menudo se infectan a una edad muy temprana y adquieren inmunidad permanente sin manifestar síntomas clínicos de la enfermedad. En zonas con un buen saneamiento la infección tiende a producirse en etapas posteriores de la vida. La vía de transmisión más común es, probablemente, de persona a persona, pero los alimentos y el agua contaminados son fuentes de infección importantes. Las pruebas epidemiológicas de la transmisión por el agua del VHA son más concluyentes que las correspondientes a cualquier otro virus. También son relativamente frecuentes los brotes de origen alimentario, en los que los focos de infección incluyen manipuladores de alimentos infectados, marisco recolectado en aguas contaminadas y frutas y hortalizas frescas contaminadas. Las personas que viajan de zonas con buen saneamiento a zonas con saneamiento deficiente se exponen a un riesgo de infección elevado. La infección también puede transmitirse por el consumo de drogas, por vía intravenosa o por otras vías. Se ha comprobado la transmisión del VHA por aguas de consumo, y la presencia del virus en el agua de consumo constituye un riesgo importante para la salud. En un PSA, las medidas de control orientadas a reducir el riesgo potencial derivado del VHA deben centrarse en la prevención de la contaminación del agua de alimentación por residuos humanos, y su posterior tratamiento y desinfección adecuados. Deberá validarse la eficacia de los procesos de tratamiento utilizados para eliminar el VHA. Las aguas de consumo deben también protegerse de la contaminación durante su distribución. El análisis de E. coli (o bien de coliformes termotolerantes) no es un índice fiable de la presencia o ausencia de VHA en aguas de consumo, ya que los virus son más resistentes a la desinfección.
El Virus de la hepatitis E tiene un genoma de ARN monocatenario, en una cápside icosaédrica sin envoltura de unos 27 a 34 nm de diámetro. El VHE tiene propiedades similares a muchos otros virus, por lo que es complejo clasificarlo. Durante un tiempo, el VHE se clasificó en la familia Caliciviridae, pero más recientemente se ha incluido en un grupo independiente de virus similares al de la hepatitis E. Mientras que el VHA humano consiste en un único serotipo definido claramente, hay indicios de variaciones antigénicas en el VHE, e incluso, posiblemente, diferentes serotipos del virus. El VHE no se puede detectar ni cultivar con facilidad en los sistemas de cultivo celular convencionales y su detección en muestras ambientales se basa en el uso de técnicas de RPC. El VHE causa una hepatitis que es similar en muchos aspectos a la causada por el VHA. No obstante, el periodo de incubación tiende a ser más largo (40 días de media) y las infecciones conllevan típicamente una tasa de mortalidad de hasta el 25% en mujeres embarazadas. En las regiones endémicas, las primeras infecciones se dan típicamente en adultos jóvenes y no en niños de corta edad. A pesar de la evidencia de variación antigénica, al parecer, una infección única proporciona inmunidad permanente contra el VHE. La distribución geográfica mundial de la prevalencia es característica: el VHE es endémico y ocasiona enfermedades clínicas en ciertas partes del mundo en desarrollo, como la India, Nepal, Asia central, México y partes de África.
En muchas de estas regiones el VHE es la causa principal de hepatitis vírica. Aunque la seroprevalencia puede ser elevada, los casos clínicos y brotes son poco frecuentes en otras regiones del mundo como Japón, Sudáfrica, el Reino Unido, América del Sur y del Norte, Oceanía y Europa central. Se desconoce la razón de la escasez de casos clínicos en regiones donde hay presencia del virus. El VHE se excreta en las heces de las personas infectadas y se ha detectado en aguas residuales, tanto tratadas como sin tratar. El agua contaminada se ha asociado con grandes epidemias. La característica distintiva del VHE es que es el único virus entérico con un reservorio significativo en animales, incluidos los domésticos, en particular el ganado porcino, y también el vacuno y el caprino, e incluso en roedores. Se ha notificado la transmisión secundaria del VHE de enfermos a personas con las que han tenido contacto y, en particular, al personal de enfermería, aunque parece ser mucho menos frecuente que en el caso del VHA. La menor tasa de transmisión entre personas sugiere que el agua contaminada fecalmente podría tener un papel mucho más importante en la transmisión del VHE que en la del VHA. Los reservorios animales también pueden servir como vías de exposición, pero todavía no se ha determinado su importancia en la infección del VHE al ser humano. Se ha confirmado que el agua contaminada puede ser fuente de VHE, y la presencia del virus en el agua de consumo constituye un riesgo importante para la salud.
No hay datos analíticos sobre la resistencia del virus a los procesos de desinfección, pero los datos sobre epidemias de origen hídrico sugieren que el VHE podría ser igual de resistente que otros virus entéricos. En un PSA, las medidas de control orientadas a reducir el riesgo potencial derivado del VHE deben centrarse en la prevención de la contaminación del agua de alimentación por residuos humanos o animales, y su posterior tratamiento y desinfección adecuados. Deberá validarse la eficacia de los procesos de tratamiento utilizados para eliminar el VHE. Las aguas de consumo deben también protegerse de la contaminación durante su distribución. El análisis de E. coli (o bien de coliformes termotolerantes) no es un índice fiable de la presencia o ausencia de VHE en aguas de consumo, ya que los virus son probablemente más resistentes a la desinfección.
Parásitos patógenos
.jpg)
Se han descrito muchas especies de Toxoplasma y de microorganismos
similares, pero parece ser que la única especie infecciosa para las personas es
T. gondii. Toxoplasma gondii es un coccidio parásito, cuyo hospedador
definitivo es el gato. El gato es el único animal que aloja el parásito en el
tubo digestivo, donde se produce la reproducción sexual. La forma asexual que
se multiplica activamente en el hospedador humano es un parásito intracelular
obligado de 3 a 6 μm de diámetro llamado taquizoíto. Una fase crónica de la
enfermedad se desarrolla al transformarse los taquizoítos en bradizoítos, que
se reproducen lentamente y que se convierten finalmente en quistes en el tejido
del hospedador. En el ciclo natural, los quistes infecciosos se encuentran en
ratones y ratas, que sirven de alimento a gatos en los que se desarrolla el
estadio sexual del parásito. Tras digerirse la pared del quiste, los
bradizoítos penetran en las células epiteliales del intestino delgado. Tras
varias generaciones de multiplicación intracelular del parásito, se forman
micro y macrogametos. La fecundación de estos últimos ocasiona el desarrollo de
ooquistes que se excretan en las heces tan solo 5 días después de que un gato
haya ingerido los quistes. Los ooquistes necesitan de 1 a 5 días para esporular
en el medio ambiente. Tanto los ooquistes esporulados y como los tisulares
pueden producir infecciones en hospedadores vulnerables. La toxoplasmosis suele
ser asintomática en las personas.

En un pequeño porcentaje de casos, se
presentan síntomas parecidos a los de la gripe, linfoadenopatía y
hepatoesplenomegalia entre 5 y 23 días después de la ingestión de quistes u
ooquistes. Los quistes latentes, formados en tejidos orgánicos tras la
infección primaria, pueden reactivarse cuando se debilita el sistema
inmunitario, generando una metástasis de la enfermedad a los pulmones y al
sistema nervioso central, ocasionando neumonía o trastornos neurológicos graves
Cuando la infección afecta a estos órganos, puede ser mortal en personas
inmunodeprimidas. La toxoplasmosis congénita generalmente es asintomática, pero
puede causar coriorretinitis, calcificaciones cerebrales, hidrocefalia,
trombocitopenia grave y convulsiones. La primoinfección durante la etapa
inicial del embarazo puede provocar un aborto espontáneo, muerte prenatal o
alteraciones del desarrollo fetal. La toxoplasmosis está presente en todo el
mundo. Se calcula que en muchas partes del mundo entre el 15 y el 30% de la
carne de cordero y de cerdo está infectada con quistes y que la prevalencia de
gatos propagadores de ooquistes puede ser del 1%. Aproximadamente el 50% de la
población europea resulta infectada antes de cumplir los treinta años, y en
Francia esta proporción roza el 80%.
Puede haber ooquistes de Toxoplasma gondii
en fuentes de agua y sistemas de abastecimiento contaminados con heces de gatos
infectados. Debido a la ausencia de métodos prácticos para la detección de
ooquistes de T. gondii, hay escasa información sobre la prevalencia de los
ooquistes en sistemas de abastecimiento de agua tratada y sin tratar. Tampoco
se dispone de información detallada sobre la supervivencia y el comportamiento
de los ooquistes en medios acuáticos. No obstante, se han notificado pruebas
cualitativas de la presencia de ooquistes en agua contaminada fecalmente y hay
estudios que sugieren que los ooquistes de T. gondii pueden ser tan resistentes
a las condiciones desfavorables en medios acuáticos como los de parásitos
relacionados. Tanto los ooquistes de T. gondii que esporulan tras ser
excretados por los gatos como los quistes tisulares son potencialmente
infecciosos. Las personas pueden infectarse al ingerir ooquistes excretados por
gatos, ya sea por contacto directo o por contacto con tierra o agua
contaminada. Es más frecuente contraer la toxoplasmosis por el consumo de
carne o productos cárnicos crudos o poco hechos que contienen quistes de T.
gondii. La infección también se produce por vía transplacentaria.
El agua de
consumo contaminada se ha identificado como fuente de brotes de toxoplasmosis,
pero se sabe poco acerca de la respuesta de T. gondii a los procesos de
tratamiento del agua. Los ooquistes de este microorganismo son más grandes que
los de Cryptosporidium y deberían poderse eliminar mediante filtración. En un
PSA, las medidas de control orientadas a reducir el riesgo potencial derivado
de T. gondii deben centrarse en la prevención de la contaminación del agua de
alimentación por gatos salvajes y domésticos. En caso necesario, los
microorganismos pueden eliminarse mediante la filtración. Dada la falta de
información sobre la sensibilidad de T. gondii a la desinfección, se desconoce
la fiabilidad del análisis de E. coli (o bien de coliformes termotolerantes)
como índice de la presencia o ausencia de estos microorganismos en aguas de
consumo. En cuanto a los potenciales Helmintos patógenos, recordamos
primero que el término «helminto» procede de la palabra griega que
significa «gusano» y hace referencia a todos los tipos de gusanos, tanto los
parasitarios como los no parasitarios. Los principales gusanos parásitos se
clasifican fundamentalmente en el filo Nematoda (nematodos) y el filo
Platyhelminthes (platelmintos, incluidos los trematodos).
Los helmintos
parásitos infectan a numerosas personas y animales en todo el mundo. El agua de
consumo no es una vía de transmisión significativa de la mayoría de los
helmintos, pero hay dos excepciones: Dracunculus medinensis (dracúnculo) y
Fasciola spp. (F. hepatica y F. gigantica) (trematodos hepáticos). Ambos
nematodos necesitan hospedadores intermedios para completar sus ciclos
biológicos, pero se transmiten por el agua de consumo mediante mecanismos
diferentes. Otras helmintiasis pueden transmitirse por contacto con el agua
(esquistosomiasis) o están asociadas al uso agrícola de aguas residuales sin
tratar (ascariasis, tricuriasis, anquilostomiasis y estrongiloidiasis), pero no
suelen transmitirse por el agua de consumo. Fasciola spp, produce
fascioliasis con dos especies de trematodos del género: F. hepatica, presente
en Europa, África, Asia, América y Oceanía, y F. gigantica, que se encuentra
principalmente en África y Asia. La fascioliasis humana se consideró una
enfermedad zoonótica secundaria hasta mediados de la década de 1990. En la
mayoría de las regiones, la fascioliasis se transmite por los alimentos. Sin
embargo, el descubrimiento de metacercarias flotantes en regiones
hiperendémicas (como en la región del altiplano andino en Sudamérica) indica
que el agua de consumo puede ser una vía de transmisión significativa de la
fascioliasis en ciertos lugares. El ciclo biológico de F. hepatica y F.
gigantica dura entre 14 y 23 semanas y necesita dos hospedadores. Se compone de
cuatro fases. En la primera fase, el hospedador definitivo ingiere las
metacercarias; éstas se exquistan en el tubo digestivo y después migran al
hígado y las vías biliares. Transcurridos de 3 a 4 meses, los trematodos
alcanzan la madurez sexual y producen huevos, que se excretan a la bilis y el
intestino. Los trematodos adultos pueden vivir entre 9 y 14 años en el
hospedador.
En la segunda fase, la persona o animal excreta los huevos; cuando
alcanzan agua dulce, se desarrolla un miracidio en el interior. En la
tercera fase, los miracidios penetran en un caracol hospedador y se desarrollan
en cercarias, que se liberan en el agua. En la cuarta y última fase, las
cercarias nadan durante un breve periodo hasta que alcanzan un lugar adecuado
al que fijarse (plantas acuáticas), donde se enquistan y forman metacercarias
que se convierten en infecciosas en 24 horas. Algunas metacercarias no se
adhieren a las plantas, sino que permanecen flotando en el agua. Los parásitos
se alojan en los conductos biliares grandes y en la vesícula biliar. La
enfermedad presenta síntomas distintos en las fases aguda y crónica de la
infección. La fase invasiva o aguda puede durar de 2 a 4 meses y se caracteriza
por síntomas como dispepsia, náuseas y vómitos, dolor abdominal y fiebre alta
(hasta 40 °C). También se pueden producir anemia y respuestas alérgicas (por
ejemplo, prurito y urticaria). En niños, la infección aguda puede ocasionar
síntomas graves y, en ocasiones, causar la muerte. La fase obstructiva o
crónica (tras meses o años de infección) puede caracterizarse por una
hepatomegalia dolorosa y, en ciertos casos, ictericia obstructiva, dolores
torácicos, pérdida de peso y colelitiasis. Las secuelas más importantes de la
enfermedad son lesiones hepáticas, fibrosis e inflamación crónica de las vías
biliares. Los trematodos inmaduros pueden desviarse durante su migración,
penetrar en otros órganos y ocasionar fascioliasis ectópica en diversos tejidos
subcutáneos. La fascioliasis se puede tratar con triclabendazol. Los casos en
personas han ido en aumento en 51 países de cinco continentes. Las estimaciones
del número de personas con fascioliasis oscilan entre 2,4 y 17 millones, o
incluso más, en función de cuál sea la prevalencia, no cuantificada, en muchos
países de África y Asia. El análisis de la distribución geográfica de los casos
en personas muestra que la correlación entre la fascioliasis animal y humana
sólo se produce a un nivel básico. Las zonas con tasas de prevalencia altas en
personas no se corresponden necesariamente con zonas donde la fascioliasis es
un gran problema veterinario. Hay problemas de salud graves asociados a la
fascioliasis en países andinos (Bolivia, Perú, Chile, Ecuador), el Caribe
(Cuba), el norte de África (Egipto), Oriente Próximo (Irán y países vecinos) y
Europa occidental (Portugal, Francia y España). Las personas pueden contraer
fascioliasis cuando ingieren metacercarias infecciosas al comer plantas
acuáticas crudas (y, en algunos casos, plantas terrestres, como lechuga,
regadas con agua contaminada), beber agua contaminada, emplear utensilios
lavados con agua contaminada o comer hígado crudo infectado con trematodos
inmaduros. Con frecuencia, se cita al agua como fuente de infección para las
personas.

En el altiplano boliviano, el 13% de las metacercarias aisladas son
flotantes. El agua de consumo sin tratar en regiones hiperendémicas suele
contener metacercarias flotantes; por ejemplo, en un pequeño arroyo que
atraviesa la región del altiplano boliviano se detectaron hasta 7 metacercarias
por cada 500 ml. Existen pruebas indirectas que sustentan la importancia del
agua como vía de transmisión de la fascioliasis. Se han establecido
asociaciones positivas significativas entre la infección por trematodos
hepáticos y la infección por otros protozoos y helmintos transmitidos por el
agua en países andinos y en Egipto. En muchas zonas de América hiperendémicas
de fascioliasis humana, no es costumbre consumir berros ni otras plantas
acuáticas. En la región del Delta del Nilo, el riesgo de infección de las
personas que vivían en casas con acceso a agua entubada era más alto. Es
probable que las metacercarias sean resistentes a la desinfección con cloro,
pero probablemente puedan eliminarse mediante diversos procesos de filtración.
Por ejemplo, en Tiba (Egipto) la prevalencia en personas disminuyó
drásticamente después de que se suministrara agua filtrada a lavaderos con un
diseño especial.
Marea Roja
En Chile y Argentina, e presentan tres tipos de
toxinas marinas, la toxina paralizante, la diarreica y la amnésica, conocidas
mundialmente como PSP (Paralitic Shellfish Poison), DSP (Diarreic Shellfish
Poison) y ASP (Amnesic Shellfish Poison) por sus siglas en inglés. La
intoxicación por estas toxinas es por vía digestiva, es decir, por la ingestión
de moluscos contaminados (Sin importar que estos estén o no cocidos) y se
presenta de forma aguda, sin embargo, en el caso de la DSP se postula que estas
toxinas además pueden ser promotores de tumores por lo que acarrearían efectos
crónicos, y en el caso de la toxina amnésica, como su nombre lo indica, en
intoxicaciones graves puede producir amnesia irreversible. La intoxicación por mariscos se presenta en productos de mar con dos
caparazones tales como las almejas, las ostras, los mejillones y algunas veces
las vieiras (ostiones). Las sustancias dañinas que causan la intoxicación por
ciguatera, escombroides y mariscos son termoestables, de tal manera que ningún
grado de cocción lo protegerá de resultar intoxicado si consume pescado
contaminado.

Los síntomas dependen del tipo específico de intoxicación. El envenenamiento a través de los mariscos es causado por un grupo de toxinas producidas por las algas tipo plancton (en la mayoría de los casos las dinoflageladas) que constituyen el alimento principal de los mariscos. Posteriormente, estas toxinas son acumuladas y algunas veces metabolizadas en su interior. Los 20 tipos de toxinas responsables del envenenamiento por mariscos causante de parálisis (PSP,por sus siglas en inglés) son derivadas de la saxitoxina. Por otro lado, el envenenamiento por mariscos diarreico (DSP, por sus siglas en inglés) es causado presumiblemente por un grupo de poliéteres de alto peso molecular, incluyendo el ácido okadaico, las toxinas de la dinófisis, las pectenotoxinas y la yesotoxina. El envenenamiento por mariscos neurotóxico (NSP, por sus siglas en inglés) es el resultado de la exposición del cuerpo a un grupo de poliéteres llamados brevetoxinas. Finalmente, el envenenamiento por mariscos amnésico (ASP, por sus siglas en inglés) es causado por un aminoácido inusual llamado ácido domoico, que es un contaminante. En la Intoxicación paralítica por mariscos, aproximadamente 30 minutos después de haber consumido productos de mar contaminados, se puede presentar entumecimiento u hormigueo en la boca, una sensación que se puede extender a los brazos y las piernas. Puede haber mareos, dolor de cabeza y en algunos casos los brazos y las piernas pueden llegar paralizarse temporalmente. Algunas personas también pueden presentar náuseas, vómitos y diarreas, aunque estos síntomas son mucho menos frecuentes. Por su parte, la Intoxicación neurotóxica por mariscos, presenta síntomas muy similares a la intoxicación por ciguatera. Después de comer almejas o mejillones contaminados, se experimentan náuseas, vómitos y diarrea.

Estos síntomas son seguidos por: entumecimiento u hormigueo en la boca, dolor de cabeza, mareo, así como trastrocamiento de las temperaturas caliente y fría. Finalmente, en la Intoxicación amnésica por mariscos, vemos una forma de intoxicación extraña y poco común que comienza con náuseas, vómitos y diarrea, seguida de una pérdida de la memoria por un período corto, al igual que otros síntomas neurológicos menos frecuentes. Debido a que, como dijimos, estos tóxicos son termoestables, no hay una forma para que la persona que prepara el alimento sepa que éste está contaminado, se debe asegurar que los proveedores del pescado contaminado sean identificados y que todo el pescado de ese mismo lote, que posiblemente esté contaminado, sea destruido. La ingestión de mariscos contaminados resulta en una amplia variedad de síntomas, los que dependerán del tipo de toxina(s) presente(s), la concentración en la que se halla y la cantidad de marisco contaminado que es ingerido. En el caso de la PSP los efectos son predominantemente neurológicos e incluyen la sensación de hormigueo, sofocación, entumecimiento, somnolencia, incoherencia al hablar y parálisis respiratoria. Por otro lado, los síntomas asociados con la DSP, NSP y la ASP son menos característicos. La DSP es detectada principalmente como un desorden gastrointestinal generalmente suave, que incluye síntomas tales como náuseas, diarrea, vómitos y dolores abdominales acompañados de escalofríos, dolor de cabeza y fiebre. Tanto los síntomas gastrointestinales como los neurológicos son característicos de la NSP, e involucran la sensación de hormigueo y el entumecimiento de los labios, la lengua y la garganta. Además, también se pueden presentar dolores musculares, vértigo, inversión de las sensaciones de frío y calor, diarrea y vómito. Finalmente, la ASP es caracterizada por desórdenes gastrointestinales (vómitos, diarrea, dolores abdominales) y problemas neurológicos (confusión, pérdida de memoria, desorientación, ataques epilépticos o el coma). Los síntomas de la enfermedad PSP se presentan rápidamente dentro de las 2 horas posteriores al consumo del marisco, lo que dependerá de la cantidad de toxina ingerida.

En los casos severos es común que se presente una parálisis respiratoria, pudiendo sobrevenir la muerte de no proveerse la ayuda necesaria. Cuando ésta es aplicada dentro de las primeras 12 horas de exposición, usualmente la recuperación es completa sin dejar efectos colaterales. En ciertos casos inusuales y debido a la débil acción hipotensora de la toxina, puede ocurrir la muerte por un colapso cardiovascular a pesar de que se haya proveído de la ayuda para la respiración. En la NSP, la sintomatología aparece a los pocos minutos u horas, siendo su duración relativamente corta (desde unas pocas horas hasta varios días). La recuperación es completa, aunque puede dejar algunos efectos posteriores. No se ha reportado ningún caso fatal. Por último, en la DSP y dependiendo de la dosis de toxina ingerida, los síntomas pueden presentarse rápidamente (ej. a los 30 minutos) ó a las 2 a 3 horas posteriores al consumo del alimento y pueden durar aproximadamente de 2 a 3 días. La recuperación es completa sin dejar efectos posteriores, y por lo general esta enfermedad no es fatal. El diagnóstico del envenenamiento a través de mariscos se basa completamente en la sintomatología. Todos los mariscos (incluyendo los moluscos que se alimentan usando el sistema de filtración) son potencialmente tóxicos. Sin embargo, la PSP es asociada generalmente con los mejillones, las almejas, los berberechos y las veneras encontradas especialmente, aunque no solamente, en el Océano Pacífico. Por otro lado, la NSP está asociada principalmente con los mariscos obtenidos de la costa de Florida y del Golfo de México; la DSP con los mejillones y la ASP con los mejillones solamente. La única forma de que el envenenamiento por estas toxinas puede ser evitado es no consumiendo los mariscos. No obstante, las autoridades saben frecuentemente cuando las algas han aflorado localmente, prohibiéndose la pesca de mariscos.

Así mismo, y especialmente en el caso de la DSP, los mariscos son mantenidos en agua limpia por un período de tiempo determinado antes de proceder a su venta y consumo. En la mayoría de los países los mariscos son monitoreados para encontrar alguna de las diferentes toxinas, y la mayoría de los casos que se han presentado son atribuidos a aquellos mariscos obtenidos por personas ajenas a la localidad o turistas. Un número desproporcionado de casos PSP (especialmente en los EEUU donde este tipo de enfermedad es relativamente común) se presenta entre los turistas u otras personas que no son nativas del área en la que los mariscos contaminados son obtenidos. Esto puede presentarse a pesar de las cuarentenas oficiales establecidas o las tradiciones de consumo seguras, técnicas dirigidas a proteger la salud de la población local. Todos los seres humanos somos susceptibles al envenenamiento por mariscos, y especialmente los ancianos parecen estar predispuestos a los efectos neurológicos severos causados por la toxina de los mariscos. Los dinoflagelados forman parte de gran y diverso grupo de organismos microscópicos, y normalmente unicelulares, que se clasifican como protistas (organismos celulares que no se pueden clasificar estrictamente como hongos, plantas, o animales).

Generalmente tienen dos extensiones en forma de látigo (los flagelos) de diferentes tamaños, las cuales usan para la locomoción y causan la característica trayectoria natatoria en espiral. Algunos dinoflagelados son fotosintéticos y de vida libre, otros son autotróficos y/o simbióticos con protozoos y animales marinos, algunos son depredadores, y algunos son parasíticos. Grandes floraciones de dinoflagelados a veces imparten un color rojizo a las aguas y crean las conocidas "mareas rojas". Existen diferentes formas de toxinas producidas por los dinoflagelados, y estas pueden variar dependiendo en la especie y en la ubicación geográfica. Algunas, tales como las maiotoxinas son excretadas, y causan problemas solo si se consumen los intestinos de peces infectados. Por el contrario, las ciguatoxinas, tienden a acumularse en varios tejidos incluyendo los de músculos y órganos internos. Las ciguatoxinas son extremadamente potentes y son resistentes al frío y calor, por lo cual cocinar o congelar los peces o mariscos no las destruyen. Existen pruebas para detectar ciguatera en los peces y mariscos, siendo la más común el bioensayo de ratón, pero los procedimientos son complicados y puede tomar más de cuatro días para obtener resultados.
Los síntomas dependen del tipo específico de intoxicación. El envenenamiento a través de los mariscos es causado por un grupo de toxinas producidas por las algas tipo plancton (en la mayoría de los casos las dinoflageladas) que constituyen el alimento principal de los mariscos. Posteriormente, estas toxinas son acumuladas y algunas veces metabolizadas en su interior. Los 20 tipos de toxinas responsables del envenenamiento por mariscos causante de parálisis (PSP,por sus siglas en inglés) son derivadas de la saxitoxina. Por otro lado, el envenenamiento por mariscos diarreico (DSP, por sus siglas en inglés) es causado presumiblemente por un grupo de poliéteres de alto peso molecular, incluyendo el ácido okadaico, las toxinas de la dinófisis, las pectenotoxinas y la yesotoxina. El envenenamiento por mariscos neurotóxico (NSP, por sus siglas en inglés) es el resultado de la exposición del cuerpo a un grupo de poliéteres llamados brevetoxinas. Finalmente, el envenenamiento por mariscos amnésico (ASP, por sus siglas en inglés) es causado por un aminoácido inusual llamado ácido domoico, que es un contaminante. En la Intoxicación paralítica por mariscos, aproximadamente 30 minutos después de haber consumido productos de mar contaminados, se puede presentar entumecimiento u hormigueo en la boca, una sensación que se puede extender a los brazos y las piernas. Puede haber mareos, dolor de cabeza y en algunos casos los brazos y las piernas pueden llegar paralizarse temporalmente. Algunas personas también pueden presentar náuseas, vómitos y diarreas, aunque estos síntomas son mucho menos frecuentes. Por su parte, la Intoxicación neurotóxica por mariscos, presenta síntomas muy similares a la intoxicación por ciguatera. Después de comer almejas o mejillones contaminados, se experimentan náuseas, vómitos y diarrea.
Estos síntomas son seguidos por: entumecimiento u hormigueo en la boca, dolor de cabeza, mareo, así como trastrocamiento de las temperaturas caliente y fría. Finalmente, en la Intoxicación amnésica por mariscos, vemos una forma de intoxicación extraña y poco común que comienza con náuseas, vómitos y diarrea, seguida de una pérdida de la memoria por un período corto, al igual que otros síntomas neurológicos menos frecuentes. Debido a que, como dijimos, estos tóxicos son termoestables, no hay una forma para que la persona que prepara el alimento sepa que éste está contaminado, se debe asegurar que los proveedores del pescado contaminado sean identificados y que todo el pescado de ese mismo lote, que posiblemente esté contaminado, sea destruido. La ingestión de mariscos contaminados resulta en una amplia variedad de síntomas, los que dependerán del tipo de toxina(s) presente(s), la concentración en la que se halla y la cantidad de marisco contaminado que es ingerido. En el caso de la PSP los efectos son predominantemente neurológicos e incluyen la sensación de hormigueo, sofocación, entumecimiento, somnolencia, incoherencia al hablar y parálisis respiratoria. Por otro lado, los síntomas asociados con la DSP, NSP y la ASP son menos característicos. La DSP es detectada principalmente como un desorden gastrointestinal generalmente suave, que incluye síntomas tales como náuseas, diarrea, vómitos y dolores abdominales acompañados de escalofríos, dolor de cabeza y fiebre. Tanto los síntomas gastrointestinales como los neurológicos son característicos de la NSP, e involucran la sensación de hormigueo y el entumecimiento de los labios, la lengua y la garganta. Además, también se pueden presentar dolores musculares, vértigo, inversión de las sensaciones de frío y calor, diarrea y vómito. Finalmente, la ASP es caracterizada por desórdenes gastrointestinales (vómitos, diarrea, dolores abdominales) y problemas neurológicos (confusión, pérdida de memoria, desorientación, ataques epilépticos o el coma). Los síntomas de la enfermedad PSP se presentan rápidamente dentro de las 2 horas posteriores al consumo del marisco, lo que dependerá de la cantidad de toxina ingerida.
En los casos severos es común que se presente una parálisis respiratoria, pudiendo sobrevenir la muerte de no proveerse la ayuda necesaria. Cuando ésta es aplicada dentro de las primeras 12 horas de exposición, usualmente la recuperación es completa sin dejar efectos colaterales. En ciertos casos inusuales y debido a la débil acción hipotensora de la toxina, puede ocurrir la muerte por un colapso cardiovascular a pesar de que se haya proveído de la ayuda para la respiración. En la NSP, la sintomatología aparece a los pocos minutos u horas, siendo su duración relativamente corta (desde unas pocas horas hasta varios días). La recuperación es completa, aunque puede dejar algunos efectos posteriores. No se ha reportado ningún caso fatal. Por último, en la DSP y dependiendo de la dosis de toxina ingerida, los síntomas pueden presentarse rápidamente (ej. a los 30 minutos) ó a las 2 a 3 horas posteriores al consumo del alimento y pueden durar aproximadamente de 2 a 3 días. La recuperación es completa sin dejar efectos posteriores, y por lo general esta enfermedad no es fatal. El diagnóstico del envenenamiento a través de mariscos se basa completamente en la sintomatología. Todos los mariscos (incluyendo los moluscos que se alimentan usando el sistema de filtración) son potencialmente tóxicos. Sin embargo, la PSP es asociada generalmente con los mejillones, las almejas, los berberechos y las veneras encontradas especialmente, aunque no solamente, en el Océano Pacífico. Por otro lado, la NSP está asociada principalmente con los mariscos obtenidos de la costa de Florida y del Golfo de México; la DSP con los mejillones y la ASP con los mejillones solamente. La única forma de que el envenenamiento por estas toxinas puede ser evitado es no consumiendo los mariscos. No obstante, las autoridades saben frecuentemente cuando las algas han aflorado localmente, prohibiéndose la pesca de mariscos.

Así mismo, y especialmente en el caso de la DSP, los mariscos son mantenidos en agua limpia por un período de tiempo determinado antes de proceder a su venta y consumo. En la mayoría de los países los mariscos son monitoreados para encontrar alguna de las diferentes toxinas, y la mayoría de los casos que se han presentado son atribuidos a aquellos mariscos obtenidos por personas ajenas a la localidad o turistas. Un número desproporcionado de casos PSP (especialmente en los EEUU donde este tipo de enfermedad es relativamente común) se presenta entre los turistas u otras personas que no son nativas del área en la que los mariscos contaminados son obtenidos. Esto puede presentarse a pesar de las cuarentenas oficiales establecidas o las tradiciones de consumo seguras, técnicas dirigidas a proteger la salud de la población local. Todos los seres humanos somos susceptibles al envenenamiento por mariscos, y especialmente los ancianos parecen estar predispuestos a los efectos neurológicos severos causados por la toxina de los mariscos. Los dinoflagelados forman parte de gran y diverso grupo de organismos microscópicos, y normalmente unicelulares, que se clasifican como protistas (organismos celulares que no se pueden clasificar estrictamente como hongos, plantas, o animales).
Generalmente tienen dos extensiones en forma de látigo (los flagelos) de diferentes tamaños, las cuales usan para la locomoción y causan la característica trayectoria natatoria en espiral. Algunos dinoflagelados son fotosintéticos y de vida libre, otros son autotróficos y/o simbióticos con protozoos y animales marinos, algunos son depredadores, y algunos son parasíticos. Grandes floraciones de dinoflagelados a veces imparten un color rojizo a las aguas y crean las conocidas "mareas rojas". Existen diferentes formas de toxinas producidas por los dinoflagelados, y estas pueden variar dependiendo en la especie y en la ubicación geográfica. Algunas, tales como las maiotoxinas son excretadas, y causan problemas solo si se consumen los intestinos de peces infectados. Por el contrario, las ciguatoxinas, tienden a acumularse en varios tejidos incluyendo los de músculos y órganos internos. Las ciguatoxinas son extremadamente potentes y son resistentes al frío y calor, por lo cual cocinar o congelar los peces o mariscos no las destruyen. Existen pruebas para detectar ciguatera en los peces y mariscos, siendo la más común el bioensayo de ratón, pero los procedimientos son complicados y puede tomar más de cuatro días para obtener resultados.
Características y Efectos de las
Toxinas en Mariscos
Toxina Paralizante de
los moluscos
|
Toxina Diarreica de los moluscos
|
Toxina Amnésica de los moluscos
|
|
Sigla
|
PSP
|
DSP
|
ASP
|
Ruta de Acceso
|
Ingestión
|
Ingestión
|
Ingestión
|
Período de Incubación
|
5 a 30 minutos.
|
Menos de 24 horas
|
Días a años (Según concentración
ingerida)
|
Duración de los Efectos
|
Días
|
Días
|
Días
|
Sintomatología
Aguda
|
Sensación de hormigueo en labios.
Adormecimiento de cara y
extremidades que luego se propaga al resto del cuerpo.
Sensación de liviandad, dificultad
para hablar y tragar.
Paro respiratorio.
Muerte
|
Dolor abdominal, náuseas, vómito y
diarrea.
|
Náuseas, vómito, diarrea, dolor
abdominal.
Dolor de cabeza, pérdida de
concentración.
Pérdida de equilibrio, visión
borrosa, confusión.
Pérdida de memoria.
Coma.
Muerte
|
Sintomatología Crónica
|
Desconocida
|
Cancerígenos
|
Amnesia
|
Terapia
|
Medidas de soporte (Respirador
artificial)
|
Medidas de soporte
|
Medidas de soporte
|
Histórico acuerdo en París para
frenar el calentamiento global
Lo aprobaron 195 países. Reducirán los niveles de
contaminación para que la temperatura del planeta no suba más de 2° de aquí al
fin del siglo. Intentarán así evitar catástrofes ambientales y más daños al
ecosistema. La era de los combustibles fósiles empezó hoy
su tiempo de descuento, cuando en París se aprobó por unanimidad un acuerdo
histórico para limitar la suba de la temperatura global a “muy por debajo” de
los 2° centígrados respecto de los niveles existentes en la era preindustrial,
un aumento causado por la acumulación sostenida de dióxido de carbono en la
atmósfera. Esta es una meta difícil, que requerirá de un esfuerzo de países
grandes y chicos, siempre tratando de elevar su volumen de ambición, como dice
el texto que emergió de la Cumbre del Clima, tras dos semanas de maratónicas
negociaciones. Este fue un triunfo rotundo de la sociedad civil, que viene
presionando en las negociaciones y las calles por una agenda en la que la gente
esté por encima de los lobbistas, lo que tomó más de 20 años de combatir
mentiras maliciosas sobre la realidad del cambio climático. Y, obviamente,
también de la diplomacia de Francia, que ha logrado con inteligente
persistencia tender puentes donde no los había, doblar brazos. Hasta al
canciller Laurent Fabius, que condujo estas negociaciones, se le caían las
lágrimas al anunciar el texto, un momento en el que la emoción cortaba el
aire. Ya los científicos dijeron que este acuerdo no era suficiente, pero
desde las ONGs apuntan que es un muy buen comienzo.

Es un tratado vinculante y su objetivo principal es mantener la temperatura “muy por debajo de los 2 grados de aumento respecto de la era preindustrial y proseguir los esfuerzos para limitar ese aumento de la temperatura a 1,5 grados”. Como la arquitectura de este proceso está organizada de abajo hacia arriba, desde el esfuerzo de cada país, y no desde la imposición de un órgano centralizado, cada parte deberá superar la ambición de sus metas cada 5 años, algunos empezando en 2020, cuando entra en vigor el acuerdo. En 2018, se realizará “un diálogo para hacer un balance de los esfuerzos colectivos “ y el IPCC, el órgano que produce la ciencia de cambio climático, ha de realizar un informe especial sobre qué significa un aumento de 1,5 grados. Casi todos los países –a excepción de Venezuela, Nicaragua y otros pocos más– han presentado planes de mitigación del cambio climático pero la suma de todos esos esfuerzos –reconoce el texto final aprobado– sigue agregándole a la atmósfera 55 gigatoneladas de dióxido de carbono, lo que tardará siglos y siglos desaparecer de allí, atrapando el calor del sol (Una gigatonelada equivale a un millón de millones, la cifra seguida de doce ceros). Para limitar la suba a 2 grados, no se debería agregar más de 40 gigatoneladas de gases de efecto invernadero. Por lo tanto, la periodicidad, la revisión y la transparencia de los nuevos planes es absolutamente crucial. El acuerdo contiene un artículo dedicado a los daños y pérdidas causados por el cambio climático, un reclamo de los países vulnerables. Sin embargo, no es su costado más ambicioso. Y por expreso pedido de los Estados Unidos, teniendo en cuenta que su Congreso está repleto de campeones del negacionismo, el texto dice explícitamente que “no implica ni da lugar a ninguna forma de responsabilidad jurídica o indemnización “ por parte de las víctimas del cambio climático.

Otro aspecto clave es la llamada “diferenciación”. Esto es que cada país hace su recambio tecnológico a la medida de sus posibilidades. Pero aquí el texto tiene un mecanismo de la presión: que es el de lo que dice la ciencia. Indica textualmente que es necesario “lograr que las emisiones mundiales de gases de efecto invernadero alcancen su punto máximo lo antes posible, teniendo presente que los países en desarrollo tardarán más en lograrlo y a partir de ese momento reducir rápidamente las emisiones de gases de efecto invernadero de conformidad con la mejor información científica posible para alcanzar un equilibrio entre emisiones antropogénicas y las fuentes y la absorción antropogénicas por los sumideros en la segunda mitad del siglo”. Todo esto es un lenguaje enredado. Hubiera sido mejor que pidiera la descarbonización total de las economías al 2050, que era la ambición de la mayoría de las ONGs. Pero este es un acuerdo entre 195 países, cada uno con cabeza distinta. Como decía ayer Oscar Soria, un brillante argentino de la organización Avaaz, este acuerdo “es un mecanismo” para llegar a la meta de 100 por ciento de energías renovables. “Los cambios no son lineales, son progresivos. Este acuerdo nos lleva a seguir cambiando cosas”, sostuvo. Ahora, las palabras deberán estar coronadas por la acción.
Es un tratado vinculante y su objetivo principal es mantener la temperatura “muy por debajo de los 2 grados de aumento respecto de la era preindustrial y proseguir los esfuerzos para limitar ese aumento de la temperatura a 1,5 grados”. Como la arquitectura de este proceso está organizada de abajo hacia arriba, desde el esfuerzo de cada país, y no desde la imposición de un órgano centralizado, cada parte deberá superar la ambición de sus metas cada 5 años, algunos empezando en 2020, cuando entra en vigor el acuerdo. En 2018, se realizará “un diálogo para hacer un balance de los esfuerzos colectivos “ y el IPCC, el órgano que produce la ciencia de cambio climático, ha de realizar un informe especial sobre qué significa un aumento de 1,5 grados. Casi todos los países –a excepción de Venezuela, Nicaragua y otros pocos más– han presentado planes de mitigación del cambio climático pero la suma de todos esos esfuerzos –reconoce el texto final aprobado– sigue agregándole a la atmósfera 55 gigatoneladas de dióxido de carbono, lo que tardará siglos y siglos desaparecer de allí, atrapando el calor del sol (Una gigatonelada equivale a un millón de millones, la cifra seguida de doce ceros). Para limitar la suba a 2 grados, no se debería agregar más de 40 gigatoneladas de gases de efecto invernadero. Por lo tanto, la periodicidad, la revisión y la transparencia de los nuevos planes es absolutamente crucial. El acuerdo contiene un artículo dedicado a los daños y pérdidas causados por el cambio climático, un reclamo de los países vulnerables. Sin embargo, no es su costado más ambicioso. Y por expreso pedido de los Estados Unidos, teniendo en cuenta que su Congreso está repleto de campeones del negacionismo, el texto dice explícitamente que “no implica ni da lugar a ninguna forma de responsabilidad jurídica o indemnización “ por parte de las víctimas del cambio climático.

Otro aspecto clave es la llamada “diferenciación”. Esto es que cada país hace su recambio tecnológico a la medida de sus posibilidades. Pero aquí el texto tiene un mecanismo de la presión: que es el de lo que dice la ciencia. Indica textualmente que es necesario “lograr que las emisiones mundiales de gases de efecto invernadero alcancen su punto máximo lo antes posible, teniendo presente que los países en desarrollo tardarán más en lograrlo y a partir de ese momento reducir rápidamente las emisiones de gases de efecto invernadero de conformidad con la mejor información científica posible para alcanzar un equilibrio entre emisiones antropogénicas y las fuentes y la absorción antropogénicas por los sumideros en la segunda mitad del siglo”. Todo esto es un lenguaje enredado. Hubiera sido mejor que pidiera la descarbonización total de las economías al 2050, que era la ambición de la mayoría de las ONGs. Pero este es un acuerdo entre 195 países, cada uno con cabeza distinta. Como decía ayer Oscar Soria, un brillante argentino de la organización Avaaz, este acuerdo “es un mecanismo” para llegar a la meta de 100 por ciento de energías renovables. “Los cambios no son lineales, son progresivos. Este acuerdo nos lleva a seguir cambiando cosas”, sostuvo. Ahora, las palabras deberán estar coronadas por la acción.
"SOMOS LO QUE HACEMOS
REPETIDAMENTE. EXCELENCIA, POR LO TANTO, NO ES UN ACTO SINO UN HABITO"
ARISTOTELES
LEGALES: El autor no asume responsabilidad
alguna por la descarga, copia, distribución, modificación o alteración de los
contenidos publicados, sean propios del mismo o de terceros, los cuales
pudieren estar protegidos por Copyright, Derechos de Propiedad Intelectual,
Derechos de Autor, o relacionados. La Bibliografía del tema expuesto y el
crédito fotográfico está en poder del Autor y no se publica dada su extensión,
pero se enviará por mail al interesado que la solicitare debidamente
fundamentada.


Comentarios
Publicar un comentario